Белок и гемоглобин в моче у ребенка
Содержание статьи
Гемоглобин в моче у ребенка

Изменения анализа мочи у ребенка позволяют выявить разные болезни. При этом любые отклонения от нормы способны вызвать тревогу у родителей, например, если в бланке анализа отмечено, что моча малыша содержит гемоглобин. Может ли такое вещество быть в моче здорового ребенка, признаком чего оно является и что делать, если анализ мочи крохи показал присутствие гемоглобина?
Что это?
Гемоглобином называют белок, который в норме присутствует в эритроцитах, а когда красные кровяные клетки распадаются, происходит соединение гемоглобина с другим белком, в результате чего образовавшееся вещество неспособно пройти через почечный фильтр. Это значит, что в норме в мочу детей гемоглобин не попадает. Если этот белок обнаруживают в образце мочи, такое состояние называют гемоглобинурией.

Возможные причины
Попадание гемоглобина в детскую мочу бывает в таких ситуациях:
- Если в мочу попали эритроциты. Из-за высокого показателя рН они быстро разрушаются, итогом чего будет обнаружение гемоглобина.
- Если количество гемоглобина в крови превышает норму. Вследствие такой ситуации гемоглобин не успевает связываться с другим белком и проникает через почки.
Причиной появления гемоглобинурии бывает:
- Острое отравление красителями, сульфаниламидами или другими токсинами.
- Укус ядовитых насекомых.
- Острая инфекция, при которой у ребенка возникает лихорадка.
- Гломерулонефрит.
- Воспалительные болезни мочевыводящих путей.
- Почечная недостаточность.
- Ожоги, затронувшие большую площадь тела.
- Туберкулез.
- Заболевания ЖКТ.
- Фимоз у мальчиков.
- Переливание неподходящей группы крови.
- Некоторые болезни сердечно-сосудистой системы.
- Излишняя нагрузка на стопы, например, частый бег. Такую гемоглобинурию называют маршевой. Как правило, повторное обследование ее не выявляет.

Симптомы
Если в мочу попадает гемоглобин, это зачастую проявляется изменением окраски выделений – моча ребенка становится более темной, почти бурой. Кроме того, у детей могут появляться боли в спине, вялость и слабость, лихорадка, чувство ломоты в суставах, тошнота, головные боли и другие симптомы.
Что делать?
Заметив, что цвет мочи у крохи изменился, нужно сразу показать ребенка педиатру и взять у него направление на анализ мочи или провести такой анализ повторно. После подтверждения наличия в моче гемоглобина ребенка будут обследовать дальше, в частности, направят сдать кровь и сделать УЗИ мочеполовой системы. Так педиатр сможет выявить причину проблемы и назначить лечение, которое ее устранит.

Подробнее о том, что такое гемоглобин зачем он нужен, смотрите в передаче доктора Комаровского.
Источник
нализ мочи у ребенка в норме и при патологии
Анализ мочи у ребенка в норме и при патологии
Исследование мочи с помощью тест-полосок. Тест-полоски с реагентами, окраска которых зависит от концентрации определяемого вещества, ныне повсеместно применяются при анализе мочи. Есть тест-полоски для определения рН, удельного веса, присутствия крови, концентрации белка, кетоновых тел, глюкозы, нитритов, лейкоцитарной эстеразы и уробилиногена.
Точность определения у них разная, а результаты могут искажаться даже под действием часто присутствующих в моче веществ и других факторов. Тест-полоски широко используют благодаря их дешевизне и быстроте анализа, однако результаты следует истолковывать осторожно.
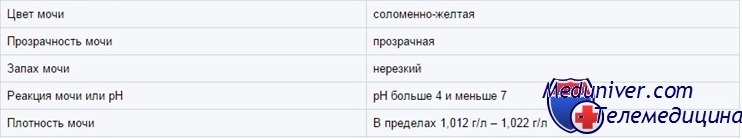
Цвет мочи у ребенка
В зависимости от концентрации моча может быть от почти прозрачной до темно-янтарной. Желтым цветом нормальная моча обязана главным образом урохрому. Другие пигменты — каротин, уробилин и билирубин — могут придать ей оранжевую окраску. Белая, похожая на молоко моча бывает у здоровых детей из-за выпадающего в осадок фосфата кальция (особенно если ее охлаждают); в редких случаях белая моча указывает на хилурию.
В моче грудных детей встречается розоватый осадок из уратов. Выпавшие в осадок ураты могут также давать «кирпичную пыль» на пеленках. Необычный цвет мочи часто вызывается пищевыми красителями, лекарственными средствами или некоторыми натуральными пищевыми продуктами, но может быть обусловлен пигментами, которые выделяются при разных болезнях. Для острого гломерулонефрита характерна коричневая моча (цвета крепкого чая или кока-колы, «ржавая» моча).
При гематурии моча может быть от бледно-розовой до ярко-красной. В таблице перечислены некоторые причины необычной окраски мочи.

Концентрация мочи у ребенка
У детей старше 6 мес осмолярность мочи (показатель числа осмотически активных частиц) составляет от 50 до 1200 мосм/л. Осмолярность — самый точный показатель концентрации мочи, но ее сложно измерять. Удельный вес (вес одного миллилитра мочи по отношению к весу одного миллилитра Н2О) легко измерить, и он в целом коррелирует с осмолярностью. Однако при глюкозурии и сильно выраженной протеинурии осмолярность, определенная по удельному весу, будет завышенной.
Глюкоза и рентгеноконтрастные вещества не влияют на определение удельного веса при помощи тест-полосок, но белки влияют. Удельный вес мочи колеблется от 1,001 до 1,030 и выше. Удельный вес выше 1,030, возможно, означает присутствие экзогенного вещества (например, рентгеноконтрастного).
pH мочи у ребенка
рН мочи колеблется от 4,5 до 8 и зависит от питания (чем больше белка, тем ниже рН), состояния КЩР и длительности хранения. Кислая (рН < 6) моча чаще бывает утром натощак, чем после еды. При хранении мочи ее рН растет, особенно при комнатной температуре. рН мочи выше 6 в сочетании с ацидозом говорит, хотя и не однозначно, о нарушении реабсорбции бикарбоната либо об экскреции Н+.
Существуют тест-полоски для определения рН мочи, но они дают лишь приблизительную величину. Чтобы поставить диагноз почечного канальцевого ацидоза, требуется более точно измерить рН при помощи рН-метра.
Белок в моче у ребенка
В норме моча содержит следовые количества белка (< 100 мг/м2/сут): 40% приходится на альбумин, 40% — на секретируемый почечными канальцами белок Тамма—Хорсфолла, 15% — на иммуноглобулины и 5% — на другие белки плазмы. Концентрацию белка обычно определяют по изменению цвета индикатора тетрабромфенола синего на тест-полоске и выражают в условных единицах от 0 до +4.
На результат влияет концентрация мочи и ее рН (сильно щелочная моча дает ложноположительный результат). Более точный способ — определение количества белка в моче, собранной за определенное время (как правило — за 24 ч), но у детей младшего возраста мочу собрать трудно. Чтобы без этого обойтись, можно использовать соотношение белок/креатинин (мг/мг): в норме у детей до 2 лет оно меньше 0,5, а у детей постарше и взрослых — меньше 0,2.
По соотношению белок/креатинин можно оценить суточную экскрецию белка (суточная экскреция белка = 0,63 х белок/креатинин). Это особенно удобно при длительном наблюдении за детьми с протеинурией, когда регулярно собирать суточную мочу обременительно.
Иммунохимическими методами можно выявить альбумин в моче в таких концентрациях, которые не определяются обычными химическими методами (микроальбуминурию). Микроальбуминурия, определенная по ночной моче (в норме < 30 мкг/мин или < 20 мг/1 г креатинина), может помочь распознать раннее поражение почек, в частности при сахарном диабете.
При повышенной температуре тела и при физической нагрузке экскреция белка с мочой может временно вырасти. Положительная реакция +1 и выше может временно наблюдаться у здоровых детей, особенно если моча концентрированная. Поэтому, прежде чем подробно обследовать здорового в остальном ребенка, надо несколько раз повторить анализ и убедиться в постоянстве протеинурии.
При постоянной протеинурии сначала делают пробу на ортостатическую протеинурию. Если она исключена, определяют степень протеинурии — либо по соотношению белок/креатинин, либо по содержанию белка в моче, собранной за 12—24 ч.
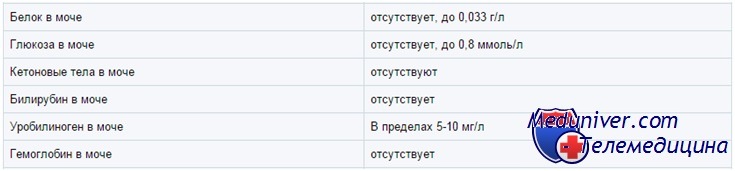
Глюкоза в моче у ребенка
В норме глюкоза в моче не определяется (исключение — недоношенные дети). В тест-полосках обычно используется глюкозооксидазная реакция, специфичная по отношению к глюкозе. Другой метод — проба Бенедикта — основан на восстановлении ионов меди. Проба Бенедикта определяет все восстановители, включая глюкозу, и с ее помощью выявляют врожденные нарушения метаболизма Сахаров, например галактоземию.
Глюкозурия чаще всего возникает вследствие гипергликемии (избыток глюкозы попадает в мочу), но иногда отражает наследственное нарушение почечного транспорта глюкозы или же является частью общего нарушения функции проксимальных канальцев (синдрома Фанкони). У сильно недоношенных детей глюкозурия может быть вызвана незрелостью почечных канальцев.
Нитриты в моче у ребенка
Анализ на нитриты (с реактивом Грисса) используют, чтобы выявить бактериурию. Обычно в моче нитритов нет, но есть нитраты. Грамотрицательные бактерии восстанавливают нитраты до нитритов, но это занимает несколько часов. Поэтому положительная реакция возможна только при наличии в моче нитратов, выраженной бактериурии и достаточном для образования нитритов времени. Отрицательный результат еще не исключает бактериурию; при высоком уровне аскорбиновой кислоты возможен ложноотрицательный результат.
Лейкоцитарная эстераза в моче у ребенка
По лейкоцитарной эстеразе определяют лейкоцитурию. Если моча загрязнена влагалищными выделениями, результат будет положительным и в отсутствие инфекции мочевых путей или лейкоцитурии. Положительный результат нужно подтверждать исследованием осадка мочи под микроскопом.
Гемоглобин, миоглобин, эритроциты в моче у ребенка
Гемоглобин и миоглобин дают с реагентами на тест-полоске в зависимости от концентрации зеленое либо синее окрашивание. Кроме того, эти реагенты лизируют эритроциты, так что внутриклеточный гемоглобин тоже вступает в реакцию. Ее чувствительность оценивают как 5—20 эритроцитов в поле зрения при большом увеличении микроскопа, или 0,015 мг% гемоглобина.
В моче часто встречаются следы гемоглобина; обычно это не говорит о болезни. Положительные результаты нужно сопоставить с микроскопией мочевого осадка. Отсутствие эритроцитов при микроскопии может означать, что реакцию дает свободный гемоглобин или миоглобин, но чаще — что эритроциты просто успели лизироваться.
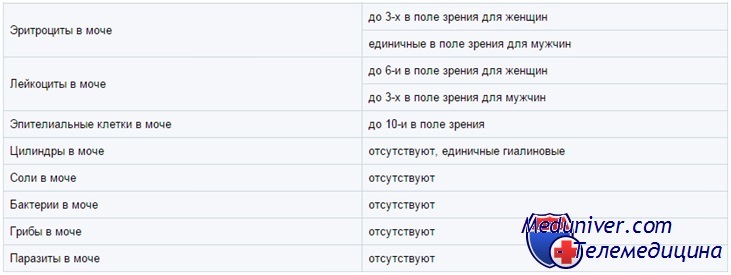
— Также рекомендуем «Микроскопия осадка мочи у детей в норме и при патологии»
Оглавление темы «Диагностика заболеваний почек»:
- Метаболический ацидоз у детей — причины, диагностика
- Метаболический алкалоз у детей — причины, диагностика
- Респираторный ацидоз у детей — причины, диагностика
- Респираторный алкалоз у детей — причины, диагностика, лечение
- Признаки заболеваний почек у детей — проявления
- Методика сбора мочи у ребенка на анализы
- Анализ мочи у ребенка в норме и при патологии
- Микроскопия осадка мочи у детей в норме и при патологии
- Оценка скорости клубочковой фильтрации (СКФ) у детей. Клиренс креатинина
- Оценка функции канальцев нефронов почек — канальцевой реабсорбции и секреции
Источник
Скрытая кровь (гемоглобин) в моче у ребенка [Архив]
Здравствуйте,уважаемые доктора!девочка 2 года. Рост 88 см вес 10,500 .Проходим медосмотр в садик.Сдали анализы Оам: прозрачная
Глюкоза,белок,кетоны,билирубин- отр
Плотность 1014
Реакция 5
Скрытая кровь(гемоглобин) 0,03 мг/дл (норма до 0,03)
Эритроциты 6 (норма до 28)
Лейкоциты 5
Пл.эпттелий 1
На мои вопросы педиатр не ответила, сказала пересдать. Нормы конечно странные. Прокомментируйте,пожалуйста. Кровь в норме. Гемоглобин 129, эритроциты 5,2
Спасибо
Добавлю: мочу собирала в стерильный контейнер, ребенка подмыла, но порция не средняя. Ребенка ничего не беспокоит, бодр и весел, аппетит хороший.Спасибо
Здравствуйте,доктор. В общем,пересдали мочу, опять скрытая кровь. Глюкоза,белок,билирубин,кетоны,нитриты,лейкоциты,а скорб.кислота,бактерии — отриц. Реакция-6,5 плотность 1013 , СКРЫТАЯ КРОВЬ 0.03 (норма до 0,03). Эритроциты 1 кл/мкл (норма 0-22) лейкоциты 2кл/мкл (норма 0-28). Обратились к урологу,сделали узи: закл: микролиты в почках до 2 мм, и остаточная моча 70 мл (до микции 90мл), но мочиться она не хотела в больнице,да еще и капризничала. Поэтому съездили домой на горшок,и затем опять приехали в клинику (прошло минут 10)опять сделали узи:ост.моча 30мл. Врач предположил,что у нее перерастянут мочевой пузырь и лопаются сосудики,из-за этого кровь скрытая. Сдали мочу по Нечипоренко: эритроциты 1250 норма до 1000, лейкоциты 500 норма до 2000. Еще уролог сказал измерять в теч суток время и колво мочи. Вот что получается:8:30 — 120 мл
10:30 — 100мл
14:15 — 80мл но отвлеклась и соскочила с горшка,явно «недописяв»
15:30 — 220 мл (проснулась посредине дневного сна). Все разы просилась сама.
Уважаемые врачи, скажите пож-та в правильном ли направлении мы идем. Т.к. уролог,который нас ведет, он- взрослый уролог. А к детскому надо ехать в др город. И еще очень пугают такие большие микролиты у такого маленького ребенка:ац Спасибо.
Добавлю по узи: В члс с обеих сторон единичные усиленные эхосигналы по 2 мм от конгломератов солей. Заключение микролиты поче4.
Здравствуйте,уважаемые врачи. Вопрос еще актуален. Очень жду ответа. Спасибо.:bc:
Здравствуйте, уважаемые врачи. Сходили на прием повторно. Врача очень напугал объем мочи в 220мл.Сказал,что мочевой перерастянут из-за этого и скрытая кровь (сосудики лопаются).Напоминаю,что врач — взрослый. На счет микролитов в почках — сказал,что просто обильно потеет. Назначения: канефрон на месяц и высаживать на горшок каждый час. Через месяц повторить анализы. Но в основном разовый объем мочи у нее в среднем 100мл. 220 было один раз. Прокомментируйте,пож-та, насколько все серьезно? Что делать дальше?
Уважаемые врачи,загляните пожалуйста в тему. Очень жду ответа
В анализе мочи всё в порядке, оставьте ребёнка в покое
Ох, спасибо,что откликнулись, Наталья Григорьевна. Нам же даже 3-ю Пентаксим не сделали из-за этой скрытой крови.Уже думала в Республиканскую ехать. Тогда прививку можно,да? А в садик?А то медосмотр прошли и все встало из-за этого анализа. Еще раз благодарю. Аж легче стало.
все можно
норма до 0,03 означает, что 0,03 — норма
Просто врач сказала, что вообще не должно быть.и в бланке стоит превышение. И по Нечипоренко повышены эритроциты.
Здравствуйте,уважаемые врачи. Скажите,пожалуйста,может ли быть в моче белок на фоне температуры. Температура у ребенка 38,5 всю ночь без других симптомов.Утром сдали оам: уд.вес 1018
Мутная
Белок 0.15
Реакция 5,5
Пл.эпит.0-1-2 в пзр
Кругл.эпит —
Лейкоциты 2-3-4 в пзр
Цилиндры-
Эритр. 0-1-0
Глюкоза —
Кетоны 1,5ммоль/л
Билир,уробил-
Соли ураты — 4 плюса
Бактерии,слизь-
Ребенок вялый,температура сбивается нурофеном и через 6ч поднимается вновь. Аппетит хороший.
Я конечно ее отпаиваю и вызвала врача на дом. Похоже ли это на ИМВП?
Напомню,девочка 2года 2месяца, рост 88см вес 10,5кг.
Ну вот врач была.Сказала,что белка быть не должно.И лейкоциты чуть-чуть повышены. Сказала пересдать анализ сегодня же экстренно и если опять белок,то- в стационар. Назначила суммамед. Еще у нас горло очень красное.Уважаемые врачи, неужели у нас действительно ИМВП?
Бред Ваша врач сказала
Белок в таком количестве может быть при лихорадке
Читайте Чаво про имвп
Спасибо,Наталья Григорьевна. Вот перестраховщица она у нас.Значит пересдадим как температура будет в норме. А суммамед наверное начнем.Температура 39, кашля и насморка нет.
Наталья Григорьевна,извините за назойливость, я все таки сдала анализ мочи: белок — отр, лейкоциты-о, кетоны -0,но появилась опять скрытая кровь — 25мг/дл при норме 0.Сдавала в бесплатной лаборатории при пол-ке.(раньше в этой же лаборатории на фоне здоровья скр.кровь была 0,03мг/дл) Про эритроциты и соли вообще ни слова. Врач говорит,что это на фоне болезни такая скрытая кровь. Я очень переживаю за почки.В каком направлении нам двигаться дальше? У нас нет нефролога.Спасибо.
А можно спросить у гематолога. Скрытая кровь в моче (гемоглобин) 25мг/дл при норме 0 на фоне ОРВИ с температурой это норма? Или нужно обследовать ребенка у гематолога?я не знаю,что делать. На фоне здоровья скрытая кровь 0,03 мг/дл при норме (до 0.03)
Последний анализ крови на фоне здоровья:
Гемоглобин 129 (125—163)
Эритроциты 4.99
Ср объем эритр 75,1
Гематокрит 37,5
Анизоцитоз 12,8
Стандартное отклонение ширины распр.эритроцитов 33,7 (36,5-45,9)
Тромбоциты 228
Лейкоциты 7,5
Фактор микроцитарно анемии9,7 (10,6-15,5)
Нейтрофилы 33.7 (43.5-73.5)проценты
2.5 (1.7-7.6)
Лимфоциты 52,7 (15.2-43,3)
4 (1-3.2)
Моноциты 9,7 (5.5-13.7)
Эозинофилы 3’2
Базофилы 0,7
Ядросодержащие эритроциты 0 (0-0,6)проценты
Спасибо
Источник
гемоглобин в моче у ребенка комаровский
Гемоглобин в моче у ребенка
Изменения анализа мочи у ребенка позволяют выявить разные болезни. При этом любые отклонения от нормы способны вызвать тревогу у родителей, например, если в бланке анализа отмечено, что моча малыша содержит гемоглобин. Может ли такое вещество быть в моче здорового ребенка, признаком чего оно является и что делать, если анализ мочи крохи показал присутствие гемоглобина?
Что это?
Гемоглобином называют белок, который в норме присутствует в эритроцитах, а когда красные кровяные клетки распадаются, происходит соединение гемоглобина с другим белком, в результате чего образовавшееся вещество неспособно пройти через почечный фильтр. Это значит, что в норме в мочу детей гемоглобин не попадает. Если этот белок обнаруживают в образце мочи, такое состояние называют гемоглобинурией.
Возможные причины
Попадание гемоглобина в детскую мочу бывает в таких ситуациях:
- Если в мочу попали эритроциты. Из-за высокого показателя рН они быстро разрушаются, итогом чего будет обнаружение гемоглобина.
- Если количество гемоглобина в крови превышает норму. Вследствие такой ситуации гемоглобин не успевает связываться с другим белком и проникает через почки.
Причиной появления гемоглобинурии бывает:
- Острое отравление красителями, сульфаниламидами или другими токсинами.
- Укус ядовитых насекомых.
- Острая инфекция, при которой у ребенка возникает лихорадка.
- Гломерулонефрит.
- Воспалительные болезни мочевыводящих путей.
- Почечная недостаточность.
- Ожоги, затронувшие большую площадь тела.
- Туберкулез.
- Заболевания ЖКТ.
- Фимоз у мальчиков.
- Переливание неподходящей группы крови.
- Некоторые болезни сердечно-сосудистой системы.
- Излишняя нагрузка на стопы, например, частый бег. Такую гемоглобинурию называют маршевой. Как правило, повторное обследование ее не выявляет.
Симптомы
Если в мочу попадает гемоглобин, это зачастую проявляется изменением окраски выделений – моча ребенка становится более темной, почти бурой. Кроме того, у детей могут появляться боли в спине, вялость и слабость, лихорадка, чувство ломоты в суставах, тошнота, головные боли и другие симптомы.
Что делать?
Заметив, что цвет мочи у крохи изменился, нужно сразу показать ребенка педиатру и взять у него направление на анализ мочи или провести такой анализ повторно. После подтверждения наличия в моче гемоглобина ребенка будут обследовать дальше, в частности, направят сдать кровь и сделать УЗИ мочеполовой системы. Так педиатр сможет выявить причину проблемы и назначить лечение, которое ее устранит.
Подробнее о том, что такое гемоглобин зачем он нужен, смотрите в передаче доктора Комаровского.
источник
Гемоглобин в моче у ребенка комаровский
Необходимость сдачи анализа мочи на ацетон
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Ацетоновые тела в урине – распространенное явление. Патология в медицине имеет несколько названий: ацетонурия, кетонурия, кетоны, кетоновые тела. Их увеличение может произойти у каждого человека, независимо от половой принадлежности. Выявить отклонение легко, сдав анализ мочи на ацетон, ведь соединения кетонового происхождения выводятся почками. Заметить явление можно и дома, ощутив специфический запах урины.
Норма кетона и диагностирование патологии
Наличие ацетоновых микрочастиц в выводимой почками жидкости – нормальное явление. Находясь в пределах нормы (10-30 миллиграммов за 24 часа), они не требуют терапии. Лечение не нужно и при малых отклонениях. В случае сильного превышения нормы кетона необходимо срочно выявить причину и предпринять необходимые действия.
Если нет времени проводить исследование на ацетон в моче в медицинском учреждении, нужно купить в аптеке тест-полоски. Они позволяют выявить уровень кетоновых тел самостоятельно. Результат определяют, сравнив результаты теста со шкалой на упаковке.
При максимальном значении, то есть при трех плюсах, можно говорить о тяжелом состоянии больного, поскольку количество ацетоновых тел равняется 10 ммоль/л. В такой ситуации человека срочно доставляют в стационар и незамедлительно начинают лечение.
Если шкала останавливается на двух плюсах, то кетоновых тел 4 ммоль/л. При одном плюсе ацетона всего 1,5 ммоль/л. Такие показатели разрешают провести терапию дома, показывая небольшое отклонение от нормы. Если плюсы не выявлены, значит, норма ацетона в моче не изменилась. В случае хорошего самочувствия, но плохих показателей тест-полоски, исследование проводят повторно или отправляются в лабораторию для сдачи анализа урины. Жидкость нужно собирать в утреннее время, сразу после сна.
Факторы, провоцирующие ацетонурию
Ацетоновые частицы в анализе мочи возникают вследствие различных причин.
У взрослого человека
Фактором, вызвавшим отклонение от нормы ацетона в выводимой почками жидкости, может стать белковая жирная еда. Возможно, системе пищеварения не удается справиться с ее расщеплением и усвоением. К другим причинам относят:
- недостаток углеводсодержащих продуктов;
- тяжелые нагрузки физического плана, профессиональные занятия спортом;
- долговременное голодание, строгое диетическое питание;
- сахарный диабет 1 и 2 степени;
- поднятие температуры тела до высоких показателей;
- интоксикация организма спиртными напитками;
- анестезия хлороформная;
- церебральная кома и прекоматозное состояние;
- инфекционные болезни и другие тяжелые недуги (онкология желудка, анемия, кахексия);
- последствия травм ЦНС.
При возникновении кетонурии из-за тяжелой патологии необходимо лечение под контролем опытного врача.
У ребенка
У детей поджелудочная железа развивается до двенадцатилетнего возраста. За этот период на нее наваливается много работы, с которой она может не справиться. Происходит сбой в ее функционировании, что провоцирует ацетонурию. К причинам, вызывающим увеличение количества ацетоновых тел в урине, еще относят переедание, переутомление, стрессовые ситуации или перевозбуждение, а также переохлаждение, повышение температуры.
Факторами развития кетонурии становятся глисты, дизентерия, диатез и прием антибиотиков в неустановленной врачом дозировке.
У женщин в положении
Точных причин повышения кетоновых тел при беременности не выявлено. Доктора называют несколько факторов, способных вызвать подобное отклонение:
- плохая экология;
- психологическое состояние будущей мамы при беременности и до нее;
- снижение функций иммунной системы;
- токсикоз, эклампсия, тиреотоксикоз;
- потребление продукции, содержащей красители, консерванты, ароматизаторы.
Обращение к врачу во время вынашивания будущего младенца при выявлении ацетонурии обязательно. Доктор назначит нужную терапию или диету, чтобы отклонение не навредило плоду и будущей матери.
Симптоматика кетонурии
Увеличение ацетона в урине можно определить по ряду характерных проявлений. Это вялость и психологическая нестабильность больного, неприятный запах кетона из ротовой полости и при опорожнении мочевого пузыря.
Для детей присуща несколько иная симптоматика. Кроха совсем не ест, когда пьет воду, начинается рвота. Малыша беспокоят головные боли, слабость, рвота после попытки что-нибудь съесть. Он жалуется на болезненные ощущения в животе, рядом с пупком, наблюдается лихорадка, язык пересыхает. От урины, рвотных выделений и изо рта исходит запах кетона.
Терапия при ацетонурии
Когда отклонение кетоновых тел от нормы минимально, достаточно будет привести в порядок режим дня и питание. Если показатели ацетона высокие, человека доставляют в стационар и направляют сдавать мочу на исследование.
После обследования доктор назначает пациенту строгую диету и обильный питьевой режим. Жидкость пьют маленькими порциями и часто. Малышам дают воду по паре маленьких ложек через каждые 10 минут. Можно использовать Регидрон или Орсоль. Также подойдет отвар из ромашки, изюма и других засушенных фруктов, щелочная вода.
При обильной рвоте назначают укол Церукала. Из-за частой рвоты жидкость могут вводить с помощью капельницы. Дополнительно для выведения токсинов из организма используют сорбенты (белый уголь, Сорбекс). Ребенку можно поставить клизму. При повышенной температуре заливаемую в нее воду можно заменить солевым раствором.
Правильное питание при патологии
Назначение диетического питания – условие, без которого не будет успешного лечения ацетонурии. Из мясной продукции разрешена крольчатина и говядина, индюшатина. Употреблять их можно лишь в отварном и тушеном виде. В состав меню можно включать рыбу нежирного сорта, крупы. Полезными станут овощи и фрукты, соки, компоты и морсы, наполненные витаминами. В ежедневном рационе могут быть супы и борщи из овощей.
Исключают из меню при кетонурии консервы, сладости, жирные сорта мяса и сваренные на них бульоны. Не рекомендуется употребление бананов, цитрусовых фруктов и жареных блюд.
Патологическое состояние, проявляющееся в виде скопления кетоновых частиц в крови, диагностируется посредством общего исследования урины на ацетон. Небольшое отклонение не представляет угрозы для здоровья человека и устраняется на дому. При значительном увеличении количества ацетоновых тел больному необходима госпитализация и медицинская помощь.
Симптомы и лечение пиелонефрита у грудничка
Пиелонефрит – бактериальное воспаление почечной канальцевой системы. Заболевание может возникнуть в любом возрасте. Патология опасна своим быстрым развитием, поэтому требует неотлагательной медицинской помощи.
- Классификация
- Предрасполагающие факторы
- Пути распространения инфекции
- Причины возникновения
- Симптомы
- Осложнения
- Методы диагностики
- Лечебные мероприятия
- Профилактика
Пиелонефрит у грудничка создает угрозу жизни ребенка, так как не всегда можно его выявить на ранних стадиях развития. Осложнения поражают другие органы, что приводит маленьких пациентов в отделение реанимации.
У новорожденных это заболевание диагностируется в 5% случаев. Особо опасный возраст – 5–6 месяцев, когда совершается переход на смешанный тип питания и начинается перестройка иммунитета.
У девочек в связи с анатомическими особенностями строения выделительной системы пиелонефрит встречается чаще.
Классификация
Виды этого заболевания у грудничков разнообразны. Есть несколько критериев для их определения.
- Первичный. Возникает без предпосылок и предыдущих урологических заболеваний. Инфекционный процесс развивается в изначально здоровом органе. Частота встречаемости около 10%.
- Вторичный. Патология формируется на фоне перенесенного воспаления мочевыводящего тракта. Более распространенный вид пиелонефрита.
- Острый. Продолжается менее полугода. Яркая клиническая картина воспаления.
- Хронический. Является последствием недолеченного острого пиелонефрита. Характерно сохранение симптомов на протяжении более 6 месяце и наличие в этот времени не менее двух рецидивов.
- Латентный. Проходит в скрытой форме, присуще длительное отсутствие признаков пиелонефрита у грудничка. Незначительно проявляется мочевой синдром.
СПРАВКА! Известный доктор Комаровский заявляет, что самый коварный тип протекания пиелонефрита – скрытый. Ведь вовремя выявить его практически невозможно.
По проводимости выделительных путей:
- Обструктивный. Формируется вследствие органических или функциональных расстройств уродинамики. В этом случае нарушается отток мочи.
- Необструктивный. Связан с дисметаболическими изменениями в паренхиме почек, неадекватным кровоснабжением, иммунодефицитными состояниями и эндокринными патологиями. Препятствия для выхода урины отсутствуют.
Предрасполагающие факторы
Обстоятельства, повышающие риск возникновения пиелонефрита у грудничков:
- Недоношенность.
- Недостаточная масса тела ребенка.
- Аномалии строения или расположения почек.
- Формирование камней в выделительном тракте.
- Нейрогенные дисфункции мочевого пузыря.
- Перенесенный пиелонефрит у матери в период беременности.
- Рефлюкс – обратный отток урины в почки.
- Переохлаждение младенца.
- Наличие в организме очага воспаления.
- Сниженный иммунитет.
- Прорезывание зубов.
- Переход на искусственное вскармливание (около 6 месяцев).
- Предшествующие заболевания выделительной системы.
- Недостаточная гигиена половых органов грудничка.
Пути распространения инфекции
К возбудителям пиелонефрита относятся бактерии, вирусы, грибы и простейшие.
Микроорганизмы поступают в почки разными способами:
- Гематогенным. Инфекция из отдаленного очага воспаления через кровь попадает в нефроны.
- Лимфогенным. Распространенный вид переноса возбудителей при энтеритах. Дисбактериоз и поражения слизистых кишечника провоцируют выход бактерий в лимфу.
- Восходящим. Встречается у детей старше полугода. Инфекция из внешней среды заносится в мочеиспускательный канал и распространяется по вышележащим органам выделительной системы.
Причины возникновения
Первичный пиелонефрит у грудничков образуется при следующих ситуациях:
- Недостаточная гигиена половых органов малыша. Для детей наиболее характерный восходящий путь проникновения инфекции. Бактерии из внешней среды заносятся в уретру и по выводящему тракту достигают почечной паренхимы.
- Наличие очага воспаления в организме. Это могут быть грипп, ангина. Попадая в кровь, возбудители циркулируют по сосудистому руслу и достигают почек.
- Изменение микрофлоры кишечника. При колите или дисбактериозе создаются комфортные условия для размножения патогенных микроорганизмов. Впоследствии они разносятся по всем системам гематогенным путем.
- Воспаление органов мочевыделительного тракта: циститы, уретриты.
- Патологически состояния, вызываемые дисбалансом в обмене веществ: рахит, избыток витамина D.
Вторичный пиелонефрит чаще всего является следствием:
Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Недоразвития почек.
- Врожденных аномалий органов выделительной системы: нарушение их строения или локализации.
Симптомы
Для пиелонефрита у грудничков характерна следующая клиническая картина:
- Повышение температуры тела (39 °C и выше) вплоть до образования судорог.
- Озноб, лихорадка.
- Слабость, сонливость и плаксивость.
- Младенец отказывается от приема пищи.
- Нарушение сна.
- Частые срыгивания.
- Возможна рвота.
- Медленный набор веса или снижение массы тела.
- Жидкий стул, в редких случаях запоры.
- Мочеиспускание болезненное, учащенное и малыми порциями. Грудничок перед испражнением становится беспокойным, кряхтит и плачет.
- Урина имеет темный оттенок и резкий неприятный запах.
- Бледный или сероватый цвет кожных покровов, редко отмечается пожелтение.
- «Синюшность» под глазами и вокруг области рта.
Симптомы острого пиелонефрита у детей до года ярко выражены. Заболевание развивается постепенно, но протекает тяжело. Основной признак – повышение температуры тела до 39–40 °C.
ВАЖНО! Симптоматики, свойственной ОРВИ нет: чихания, кашля, насморка.
Осложнения
В первый месяц у грудничка размер почки составляет около 5 см, к году она достигает 6 см. Бактерии очень быстро полностью поражают маленький орган. Поэтому пиелонефрит активно прогрессирует, повышая риск возникновения осложнений.
Последствия воспаления почек:
- Переход острой формы заболевания в хроническую, избавится от которой трудно.
- Гидронефроз. Вследствие затрудненного оттока мочи растет нагрузка на чашечно-лоханочную систему, что приводит к атрофии почечной паренхимы.
- Артериальная гипертензия. Увеличивается работа на сердце, повышается черепно-мозговое давление.
- Некроз канальцевой системы.
- Сепсис.
- Формирование апостематозного нефрита (множественных абсцессов почки).
Для профилактики осложнений необходимо при любом повышении температуры тела обращаться к педиатру.
Методы диагностики
Для выявления пиелонефрита у грудничков и его дифференциации от гломерулонефрита необходимы следующие методы обследования:
- Сбор жалоб у матери.
- Ультразвуковое исследование (УЗИ) почек и мочевого пузыря.
- Измерение артериального давления.
ВАЖНО! Цистоуретрография назначается только при повторных обострениях пиелонефрита и при выявлении гидронефроза, склерозирования и обструкции сосудов почек.
- Анализы крови: общий, биохимический. Для воспаления характерно: лейкоцитоз, увеличение СОЭ, нейтрофилия, снижение гемоглобина и эритроцитов, появление C-реактивного белка, креатинина и мочевины.
- Общий анализ мочи. При пиелонефрите отмечается: появление бактерий, белка и эритроцитов.
- Проба Зимницкого, Нечипоренко.
- Посев урины на патогенную микр