Холестерин хороший и окисленный
Содержание статьи
Хороший и плохой холестерин: что это такое, нормы и соотношение в анализе крови, какой из них необходимо повысить, а какой снизить и как это сделать
 Холестерин бывает разный. Один защищает организм от развития атеросклероза, другой способствует образованию холестериновых бляшек. Когда их концентрация в крови сбалансирована, человек здоров и хорошо себя чувствует. В статье будут рассмотрены нормы хорошего и плохого холестерина, функции каждой фракции и последствия нарушения их баланса.
Холестерин бывает разный. Один защищает организм от развития атеросклероза, другой способствует образованию холестериновых бляшек. Когда их концентрация в крови сбалансирована, человек здоров и хорошо себя чувствует. В статье будут рассмотрены нормы хорошего и плохого холестерина, функции каждой фракции и последствия нарушения их баланса.
Принцип деления холестерина на хороший (ЛПВП) и плохой (ЛПНП)
Жиры поступают в пищеварительный тракт и расщепляются панкреатическими ферментами в тонкой кишке на триглицериды. В таком виде они всасываются в кровь. Но жиры не смешиваются с жидкостями и не могут свободно двигаться по кровотоку. Кроме того, они должны быть доставлены к печени. Именно там происходит трансформация триглицеридов в холестерин. Только в виде него липиды усваиваются тканями, используются ими в качестве строительного материала и источника энергии.

Как только жиры расщепились и попали в кровь, они объединяются с белками. Образуются транспортные комплексы – липопротеины. Это мешочки с жировыми молекулами, на их поверхности расположены белки – рецепторы. Они чувствительны к клеткам печени. Это позволяет им безошибочно доставлять жиры к месту назначения. В таком же виде транспортируется в печень любой избыток липидов из кровяного русла.
Это «хорошие» липопротеины, они же называются «хорошим» холестерином. Обозначается он как ЛПВП (липопротеиды высокой плотности).
Есть еще ЛПНП и ЛПОНП (липопротеиды низкой и очень низкой плотности) – «плохой» холестерин. Это такие же мешочки с молекулами жира, но на их поверхности белки-рецепторы практически отсутствуют. Цель назначения липопротеидов низкой и очень низкой плотности другая – ткани. Они разносят холестерин, который вырабатывается печенью, по организму.
Если по каким-то причинам содержание «плохих» липопротеидов повышается, они оседают на поврежденных стенках сосудов. Образуется атеросклеротическая бляшка.
Когда сосуд поврежден, образуются микротрещины и раны на его эпителии. Тромбоциты мгновенно «облепляют» повреждение и образуют сгусток. Он останавливает кровотечение. Этот сгусток имеет тот же заряд, что ЛПНП, поэтому они притягиваются друг к другу. Со временем бляшка твердеет, повреждает сосуд вторично и нарушает скорость кровотока. Поэтому ЛПНП и ЛПОНП – «плохие».

Оседание ЛПНП и ЛПОНП («плохого» холестерина) на стенках сосудов, что сужает их просвет.
Когда сосуд слишком узкий, крови трудно проникать через него. Кровоток замедляется. Сердце начинает работать в большую силу, чтобы компенсировать нехватку скорости интенсивностью напора. В результате развивается гипертония и патологическое увеличение сердечной мышцы. Формируется сердечная недостаточность с риском развития инфаркта миокарда.
Другое опасное последствие – тромб может оторваться и пуститься по кровотоку. В узком просвете сосудов он может застрять. В 82% это скоропостижная смерть от инсульта (если тромб попал в мозг) или от инфаркта (если проник в сердце).
Нормы хорошего и плохого холестерина в анализе крови
Кровь поддерживает постоянство своего состава и уровень отдельных компонентов. Нормы холестерина определяются для каждого возраста отдельно, они отличаются и по половому признаку. Женщинам его нужно больше, холестерин – это основа для синтеза эстрогенов.
После 40 показатель «плохих» липопротеидов падает, так как замедляется обмен веществ. «Хороший» холестерин растет, чтобы своевременно транспортировать остатки жира в печень для повторной переработки.
У мужчин
Таблица 1. Содержание различных фракций холестерина у мужчин разного возраста.
| Возраст мужчины | Концентрация ЛПНП, моль/л | Концентрация ЛПВП, моль/л |
| До 14 | 1,63–3,34 | 0,79-1,68 |
| 15-19 | 1,61-3,37 | 0,78-1,68 |
| 20-29 | 1,71-4,27 | 0,78-1,81 |
| 30-39 | 2,02-4,45 | 0,78-1,81 |
| 40 и более | 2,25-5,34 | 0,78-1,81 |
У женщин
Таблица 2. Содержание различных фракций холестерина у женщин по возрастам.
| Возраст женщины | Концентрация ЛПНП, моль/л | Концентрация ЛПВП, моль/л |
| До 14 | 1,77-3,54 | 0,79-1,68 |
| 15-19 | 1,56-3,59 | 0,79-1,81 |
| 20-29 | 1,49-4,27 | 0,79-1,94 |
| 30-39 | 1,82-4,46 | 0,78-2,07 |
| 40 и более | 1,93-5,35 | 0,78-2,20 |
О чем говорит соотношение фракций?
Вероятность развития заболеваний сердца и сосудов оценивается по соотношению общего холестерина и ЛПВП. Это индекс атерогенности. Он рассчитывается на основании данных анализа крови.
Чтобы вычислить коэффициент нужно отнять из общей концентрации холестерина в анализе крови показатель «хороших» липопротеидов. Оставшаяся цифра делится вновь на ЛПВП. Полученное значение и есть индекс (коэффициент) атерогенности.

В идеале он должен быть равен 2-3, если показатель занижен, врач станет искать сопутствующее тяжелое заболевания. Оно повлияло на дисбаланс липидов. Но вероятности развития атеросклероза при заниженном коэффициенте нет.
Если полученное число выше нормы, значит, есть риск образования атеросклеротических бляшек и сердечно-сосудистых заболеваний. При показателе 3-5 риск оценивается как средний. Достаточно соблюдения диеты и увеличения физической активности, чтобы привести организм к норме. При коэффициенте атерогенности больше 5 атеросклероз присутствует и прогрессирует. Пациента беспокоит гипертония и начальная форма сердечной недостаточности.
Определение коэффициента атерогенности по Фридвальду
По методу Фридвальда на основании показателя общего холестерина и ЛПВП рассчитывается концентрация «плохого» холестерина. Риск развития сердечно-сосудистых болезней оценивается по нему.
ЛПНП = Общий ХС – (ЛПВП + ТГ/2,2)
Где ХС – это холестерин, ТГ – уровень триглицеридов в крови.
Уровень нарушений липидного обмена можно определить самостоятельно. Сравните полученное число с нормой ЛПНП в таблице для вашего пола и возраста. Чем выше концентрация «плохого» холестерина, тем больше вероятность развития атеросклероза и его последствий.
Причины повышенного уровня ЛПНП
Повышение «плохого» холестерина происходит по следующим причинам:
- обильное употребление жирной и жареной пищи, злоупотребление фастфудом;
- нарушение обмена веществ;

Гипертриглицеридемия – превышение верхних границ оптимального уровня холестерина и триглицеридов в целом.
- ожирение;
- прием гормональных препаратов;
- гормональные сбои;
- гипотиреоз – недостаточность функции щитовидной железы. Обмен веществ замедляется, ткани не успевают потреблять липиды из крови. Они остаются в кровотоке в форме ЛПНП, которые оседают на стенках сосудов;
- недостаточная физическая активность, сидячий образ жизни;
- злоупотребление алкоголем;
- заболевания печени.
При беременности холестерин всегда повышен. Это норма. После родов он резко падает. Во время вынашивания ребенка холестерин нужен для синтеза гормонов и формирования плаценты (она преимущественно состоит из липидов).
Во всех остальных случаях нарушение липидного баланса – это плохо.
Способы снижения плохого и повышения хорошего холестерина

Существует три направления коррекции нарушений липидного обмена:
- диета;
- спорт;
- медикаменты.
Если коэффициент атерогенности не больше 5, вам будет достаточно диеты и физических нагрузок. В запущенных случаях подключаются медицинские препараты.
Режим питания и диета
Диета для снижения холестерина называется «Средиземноморская». Нужно убрать из рациона все жиры животного происхождения, включить большое количество овощей, фруктов и полиненасыщенных жирных кислот (ПНЖК).
ПНЖК – это омега-3, омега-6 и омега-9. Они растворяют холестериновые бляшки. ПЖК входят в состав продуктов:
- растительных масел: оливкового, орехового, льняного, кунжутного, конопляного (самое высокое содержание ПЖК);

Полезные и вредные жиры.
- орехов;
- рыбы жирных сортов: семги, сельди, скумбрии, мойвы, форели, осетра;
- авокадо.
Животные жиры содержатся в следующих продуктах (чтобы быстро снизить уровень ХС, их нужно исключить):
- жирное мясо;
- сало, копченая и сырокопченая колбаса;
- маргарин, сливочное масло;
- сыр;
- жирные молочные продукты;
- яйца;
- жареные блюда (холестерин образуется при жарке любых продуктов на масле).
Замените животные жиры растительными. Вместо сметаны и майонеза используйте растительные масла. Они не уступают по вкусу и очень полезны. Придется отказаться и от мясных бульонов. В них содержится концентрат животных жиров. Кушайте рыбные супы. Все ПНЖК находятся в бульоне. Он быстро усваивается, а активные вещества растворяют бляшки в сосудах.
Овощи и фрукты желательно употреблять при каждом приеме пищи. Налегайте на цитрусовые, яблоки, авокадо и орехи. Среди овощей особо полезны: помидоры, кабачки, патиссоны, баклажаны, чеснок. Рекомендованные способы приготовления пищи: варка, тушение, томление на пару.
Физическая нагрузка и спорт
Нагрузка должна соответствовать вашему физическому состоянию. Лучше проконсультироваться с врачом по этому вопросу. Если проблемы с сердцем уже присутствуют, ограничьтесь ежедневными прогулками на свежем воздухе. Не менее двух часов в день.
Если состояние стабильное, атеросклероз не запущен, займитесь бегом, лечебной физкультурой. При занятиях спортом улучшается кровообращение, рассасываются холестериновые бляшки. В сочетании с диетой физическая нагрузка очень эффективна. В течение 1-2 месяцев можно понизить показатель «плохого» холестерина до нормы.
Лекарственные препараты
При назначении лекарств доктор преследует две цели:
- разредить кровь (для профилактики образования тромбов);
- понизить количество «плохого» холестерина.
Для разжижения крови назначаются препараты ацетилсалициловой кислоты. Она употребляется в маленьких дозах. Лучшими лекарствами считаются:
- «Аспирин Кардио»;
- «Ацекардол»;
- «Аспикор»;
- «ТромбоАСС».
Препараты принимают 1 раз в сутки в вечернее время. Варианты доз: 50 мг и 100 мг. Без специального назначения врача не начинайте с высокой дозировки.
Существуют препараты, разжижающие кровь и параллельно питающие сердечную мышцу: «Кардиомагнил» и «Фазостабил». В их составе присутствует ацетилсалициловая кислота, калий и магний. Микроэлементы питают сердце. Это хорошая профилактика инфаркта миокарда. Принимать лекарства нужно один раз в день вечером.
Среди препаратов, которые снижают холестерин, высокую эффективность и хорошую переносимость имеют статины. К ним относятся следующие препараты:
- «Аторвастатин»;
- «Аторис»;
- «Торвакард»;
- «Розувастатин»;
- «Розарт»;
- «Розукард».
Лекарства снижают концентрацию ЛПНП и общий холестерин в крови, позволяют повысить уровень ЛПВП, рассасывают холестериновые бляшки. Эффект препаратов накопительный, часто их назначают пожизненно. По данным клинических испытаний продолжительность жизни людей, больных атеросклерозом, при приеме этих препаратов увеличивается в среднем на 10 лет.
Употреблять лекарства нужно один раз в сутки перед сном. Возможные дозировки: 5, 10 и 20 мг. Начинают с малой дозы. При отсутствии эффекта она постепенно повышается. Этот процесс должен контролировать врач.
Как часто производится контроль показателей?
Если у вас нет отклонений от нормы, то проверяться на избыточный холестерин рекомендуют один раз в год (в возрасте после 40 лет). Молодым людям достаточно сдавать анализ крови раз в 2-3 года.
Если уровень холестерина повышен, проходите тест на него каждые 6 месяцев. Это позволит вам вовремя заметить ухудшение и начать лечиться. При необходимости частых проверок целесообразно приобрести прибор для измерения уровня холестерина в домашних условиях.
Заключение
У атеросклероза серьезные последствия. При повышении концентрации холестерина не пренебрегайте диетой. Это эффективное средство в борьбе с ним. Даже лекарственные препараты не будут эффективны без коррекции меню. «Омега-3» можно употреблять дополнительно в виде биологически-активных добавок. Это вещество питает сердце, мозг и борется с атеросклерозом. Незаменимое средство для людей, склонных к сердечно – сосудистым заболеваниям.
Источник
Холестерин хороший и плохой
Холестерин – самый известный и широко употребляемый медицинский термин. Самое распространённое мнение — холестерин это плохо, он ведет к различным заболеваниям сердечно-сосудистой системы, ожирению и так далее. Но так ли он вреден? Давайте разбираться.
Что такое холестерин? Это органическое вещество жировой природы, которое содержится в составе мембран всех клеток животных и человека. Он обеспечивает устойчивость клеточных мембран; синтез стероидных и половых гормонов, витамина D и желчных кислот; предохраняет эритроциты от воздействия гемолитических ядов.
Что значит «хороший» и «плохой» холестерин? На самом деле, холестерин — един. А плохим или хорошим его делает «свита» — жиры, белки, другие вещества. В соединении с ними образуются комплексы, называемые липопротеинами. От состава этих веществ зависит, каким будет холестерин — «плохим» или «хорошим». Например, в составе липопротеинов низкой плотности (ЛНП или ЛПНП) он плохой. Из таких комплексов холестерин оседает на стенки сосудов, образуя холестериновые бляшки. Они, в свою очередь, вызывают атеросклеротические изменения сосудов и нарушения кровообращения в магистральных сосудах, повышают риск ишемической болезни сердца, инфарктов и инсультов. Похожим образом ведут себя и триглицериды (жиры), которые по большей части входят в состав липопротеинов.
Вместе с тем исследования датских и немецких ученых, показали, что холестерин липопротеинов низкой плотности уничтожает опасные для нашего здоровья бактериальные токсины. То есть, холестерин, который мы считаем плохим, укрепляет иммунитет. Однако это правило действует только в том случае, если уровень плохого холестерина соответствует норме.
«Хороший» холестерин содержится в липопротеинах высокой плотности (ЛВП). Он переносит жировые молекулы от одних клеток к другим, тем самым заключая холестерин внутрь клеток, где он расходуется или хранится. Именно этот холестерин очищает стенки сосудов от холестериновых бляшек и относит холестерин в печень, где он перерабатывается в компоненты желчи.
Откуда холестерин берётся? Большую часть холестерина (75 — 80%) синтезирует печень, 20-25% поступает из пищеварительного тракта (всасывается из кишечника). И очень важно, что даже этот холестерин, всасывающийся из кишечника, не весь из еды. Часть его происходит из желчи, которую, в свою очередь производит печень, и выделяет в пищеварительный тракт. С помощью диеты можно сократить поступление холестерина и снизить его уровень на 10-15%. Это не очень много, поэтому, в первую очередь используют лекарства, которые подавляют синтез холестерина в печени, в том месте, где его образуется большинство. Такой подход к снижению холестерина более эффективный.
Сколько холестерина должно быть в крови? Если говорить обобщенно, то взрослым хорошо иметь общий холестерин не выше 5,18 ммоль/л, а детям не выше 4,4 ммоль/л. Считается, что именно такой уровень не способствует развитию сердечнососудистых заболеваний и их осложнений. Но на деле в этом вопросе много тонкостей, касающихся соотношения «хорошего» (липопротеидов высокой плотности) и «плохого» (липопротеидов низкой плотности) холестерина. Об этом лучше всего проконсультироваться у своего лечащего врача или участкового терапевта.
В настоящее время распространенность повышенного уровня общего холестерина среди всего населения мира — 58%. Свой уровень холестерина на сегодняшний день знает меньше четверти людей. Проблема в том, что при высоком уровне холестерина у человека долгие годы нет никаких клинических проявлений. Ровно до тех пор, пока не станет слишком поздно.
Какие факторы могут привести к повышению уровня «плохого» холестерина? Очень многое зависит от образа жизни и питания, употребления алкоголя и табака. Малоподвижный образ жизни и предпочтение пищи с высоким содержанием насыщенных жиров, трансжиров (фастфуд), несбалансированное питание, наличие некоторых хронических заболеваний.
Кто в группе риска повышенного холестерина в крови? Это люди с ожирением, сахарным диабетом второго типа, заболеваниями сердечно-сосудистой системы, избыточной или пониженной массой тела, вредными привычками, применяющие длительное время гормональные лекарственные препараты, ведущие малоподвижный образ жизни, старше 50-ти лет.
В каких продуктах содержится больше всего холестерина? Масло сливочное низкого качества, маргарин, майонез, пирожные, пирожки (любая кондитерская продукция), копчености (в частности, колбасы, сало, жирное мясо), сосиски, красное мясо, твердые сыры, сливки, субпродукты (мозги, печень, почки), куриный желток в больших количествах (рекомендутся его не исключать, а съедать 1 желток в 2−3 дня), фастфуд, жареное (любые блюда, приготовленные этим способом с большим количеством растительного масла). Эти продукты нужно потреблять в умеренных количествах, соблюдая суточную, а иногда даже недельную, норму. Фастфуд лучше исключить.
Какие продукты помогут снизить уровень «плохого» холестерина и создать запас «хорошего»? Продукты с ненасыщенными жирами: морская жирная рыба (достаточно по 100 г рыбы два раза в неделю), маслины, авокадо, орехи и семечки (по 30 г в неделю), оливковое, льняное и подсолнечное масло. Фрукты и овощи (благодаря содержанию клетчатки): яблоки, цитрусовые, морковь, сливы, абрикосы, капуста, авокадо, различные ягоды, зелень, бобовые, лук, чеснок. Цельные злаки, отруби, овсяная крупа. Свежевыжатые соки с мякотью, зелёный чай.
Как ещё можно снизить холестерин? Отказаться от употребления алкоголя и табака.
Больше двигаться. Физическая активность позволяет не только снизить количество вредного холестерина в крови, но и повысить концентрацию хорошего, улучшает кровообращение и укрепляет сосуды, увеличивая их проходимость. Кроме того, физические нагрузки снижают вес, а значит, уменьшается нагрузка на сердце и сосуды. Здоровым людям ВОЗ рекомендует час в день умеренной физической нагрузки. Пожилым или людям с хроническими заболеваниями достаточно будет ежедневно ходить в умеренном темпе в течение 40 минут.
Избегать стрессов и полноценно отдыхать, поскольку нервное перенапряжение приводит к спазму сосудов и накоплению вредного холестерина.
Наладить режим и рацион питания. Вместо жарки отдавать предпочтение блюдам, сделанным в духовке, на пару или сваренным в воде. Также не пропускать завтрак, употреблять все продукты питания с учётом их калорийности и количества холестерина в них. Помните, что ограничение или исключение из рациона продуктов, содержащих повышенное содержание холестерина, не приводит к его нормализации в крови. Нужно учитывать полезные свойства тех или иных продуктов, их сочетаемость с другой едой и то, как приготовлена пища.
Обязательно лечить все болезни, пока они не приняли хроническую форму. Особенно если это связано с печенью и желчевыводящими путями: от состояния этих органов зависит степень «утилизации» плохого холестерина.
Источник
Холестерин, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Напоминаем вам, что самостоятельная интерпретация результатов недопустима, приведенная ниже информация носит исключительно справочный характер.
Холестерин: показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Показание к назначению исследования
Холестерин является строительным материалом клеточных мембран, из него образуются физиологически важные соединения: желчные кислоты, кортикостероидные и половые гормоны, витамин Д. По своему химическому строению холестерин относится к классу спиртов, поэтому иногда его называют «холестерол».
Холестерин могут синтезировать все клетки организма, но большая часть производится в печени и чуть меньше поступает с пищей.
Холестерин нерастворим, поэтому для попадания в ткани ему нужны транспортные комплексы — липопротеины. Холестерин в крови всегда связан с липопротеинами (различают хиломикроны — ХМ, ЛПНП – липопротеины низкой плотности, ЛПВП – липопротеины высокой плотности, ЛПОНП – липопротеины очень низкой плотности).
Функция липопротеинов низкой плотности и липопротеинов высокой плотности – транспорт холестерина. Основная роль липопротеинов низкой плотности (ЛПНП) заключается в переносе холестерина от печени к клеткам тканей для обеспечения их холестерином в соответствии с их потребностями.
Для обратного транспорта из клеток холестерин связывается с липопротеинами высокой плотности (ЛПВП), переносится в печень, где используется для синтеза желчных кислот, которые выводятся из организма.
Состав липопротеинов, циркулирующих в крови, не постоянен. Они находятся в динамическом равновесии между собой.
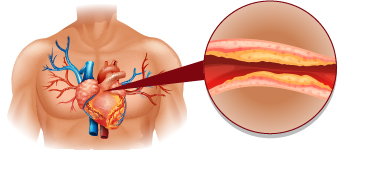
Под термином «общий холестерин» понимают холестерин, входящий в состав ЛПНП, ЛПВП и ЛПОНП. Общий холестерин (ХС) крови имеет прямое отношение к атеросклерозу. Атеросклероз может поражать любые артерии, чаще всего коронарные. В результате развивается ишемическая болезнь сердца. Реже поражаются периферические артерии, питающие нижние конечности; мозговые артерии, кровоснабжающие головной мозг; аорта, самый крупный сосуд нашего тела.
Атеросклероз начинается с повреждения эндотелия (внутренней оболочки артерий). Наиболее частыми факторами, вызывающими повреждение эндотелия служат вирусы и бактерии. Через поврежденный эндотелий холестерин (в составе ЛПНП), циркулирующий в крови, проникает в сосуд. Этот процесс может продолжаться долгие годы, что приводит к формированию мягких бляшек в стенке сосудов. Со временем поверх бляшек откладывается коллаген и накапливается кальций. Эндотелий становится тонким и ломким. Уменьшенный просвет сосуда ограничивает кровоток и доставку кислорода к органу (например, сердцу). При повышении артериального давления атеросклерозированный эндотелий может повреждаться, кровь проникает внутрь бляшки, активируется процесс свертывания крови и формируется тромб, который может частично или полностью закупорить сосуд.
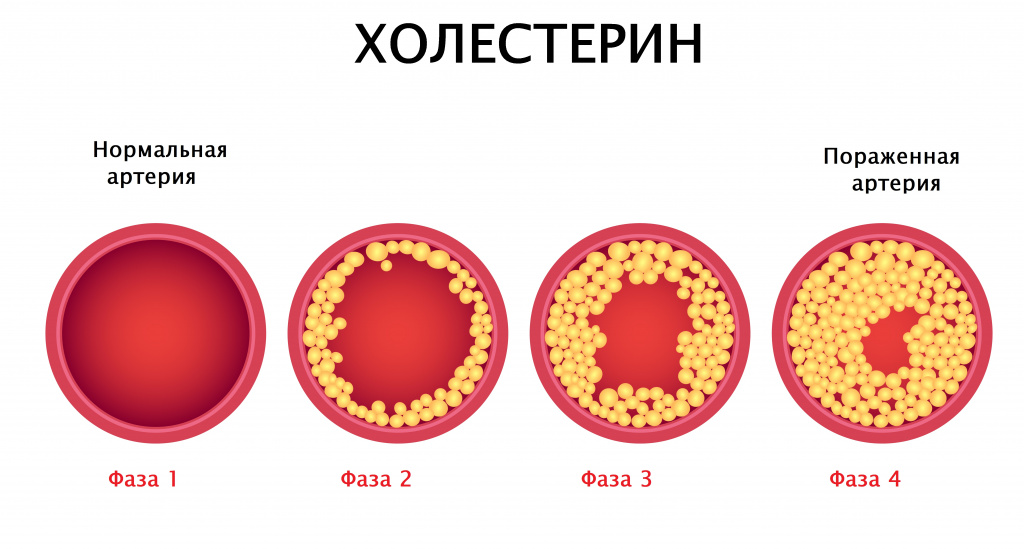 Чем выше уровень холестерина крови, тем выше риск развития ишемической болезни сердца. Повреждение связывают с холестерином в составе липопротеинов низкой плотности (ХС ЛПНП). Липопротеины высокой плотности играют защитную роль. Чем выше уровень ХС ЛПНП и ниже ХС ЛПВП, тем больше риск развития ИБС.
Чем выше уровень холестерина крови, тем выше риск развития ишемической болезни сердца. Повреждение связывают с холестерином в составе липопротеинов низкой плотности (ХС ЛПНП). Липопротеины высокой плотности играют защитную роль. Чем выше уровень ХС ЛПНП и ниже ХС ЛПВП, тем больше риск развития ИБС.
 Мониторинг уровня холестерина в крови рекомендован всем пациентам, относящихся к группе риска развития атеросклероза и его осложнений: курильщикам, гипертоникам (систолическое АД выше 140 мм рт.ст. или диастолическое АД выше 90 мм рт.ст.), больным сахарным диабетом 2-го типа (глюкоза натощак >6,0 ммоль/л), людям, чьи родственники имели в анамнезе раннее начало ИБС (инфаркт миокарда или нестабильная стенокардия у мужчин в возрасте < 55 лет, у женщин < 65 лет) или гиперлипидемию (повышение уровня липидов крови). Кроме того, регулярное наблюдение следует проходить людям с абдоминальным ожирением (отложением жировой клетчатки в области живота и в верхней части туловища, с захватом шеи, лица, плечевого пояса), с хроническими заболеваниями почек.
Мониторинг уровня холестерина в крови рекомендован всем пациентам, относящихся к группе риска развития атеросклероза и его осложнений: курильщикам, гипертоникам (систолическое АД выше 140 мм рт.ст. или диастолическое АД выше 90 мм рт.ст.), больным сахарным диабетом 2-го типа (глюкоза натощак >6,0 ммоль/л), людям, чьи родственники имели в анамнезе раннее начало ИБС (инфаркт миокарда или нестабильная стенокардия у мужчин в возрасте < 55 лет, у женщин < 65 лет) или гиперлипидемию (повышение уровня липидов крови). Кроме того, регулярное наблюдение следует проходить людям с абдоминальным ожирением (отложением жировой клетчатки в области живота и в верхней части туловища, с захватом шеи, лица, плечевого пояса), с хроническими заболеваниями почек.
C целью выявления сердечно-сосудистых заболеваний определение липидного профиля рекомендуется всем мужчинам старше 40 лет и всем женщинам старше 50 лет.
Подготовка к процедуре
- Перед забором крови в течение 2 недель рекомендовано придерживаться своей обычной диеты.
- Накануне взятия крови следует исключить прием алкоголя.
- Кровь нужно сдавать утром, натощак – через 12-14 часов после последнего приема пищи.
- Перед взятием крови необходимо спокойно посидеть 5-10 минут и отдохнуть.
- После перенесенного инфаркта миокарда или обширного оперативного вмешательства кровь на холестерин можно сдавать не ранее, чем через 3 месяца после события, или в течение 24 часов после него. При заболеваниях средней тяжести взятие переносят на 2-3 недели.
Холестерин общий (холестерин, Cholesterol total)
Синонимы: Холестерол, холестерин. Blood cholesterol, Cholesterol, Chol, Cholesterol total.
Краткая характеристика определяемого вещества Холестерин общий
Около 80% всего холестерина синтезируется организмом человека (печенью, кишечником, почками, надпочечниками, половыми железами), остальные 20%…
310 руб
Срок исполнения
1 рабочий день (срок не включает день взятия биоматериала).
Что может повлиять на результат
На концентрацию холестерина в крови оказывают влияние многие факторы: диета, курение, прием алкоголя, инфекции и даже изменение положения тела при взятии проб крови. Поэтому важно минимизировать влияние этих факторов на результаты анализов.
На результат анализа также могут влиять некоторые лекарственные средства. Концентрацию холестерина крови повышают андрогены, хлопропамид, глюкокортикостероиды, адренокортикотропный гормон, адреналин, сульфаниламиды, тиазидные диуретики и др.
Снижают концентрацию холестерина крови колхицин, галоперидол, ингибиторы моноаминоксидазы.
Холестерин общий (холестерин, Cholesterol total)
Единицы измерения в независимой лаборатории Инвитро: ммоль/л.
Альтернативные единицы: мг/дл.
Перевод единиц: мг/дл х 0,026 ==> ммоль/л.
Сдать анализ крови на общий холестерин вы можете в ближайшем медицинском офисе ИНВИТРО. Список офисов, где принимается биоматериал для лабораторного исследования, представлен в разделе «Адреса».
Интерпретация результатов исследования содержит информацию для лечащего врача и не является диагнозом. Информацию из этого раздела нельзя использовать для самодиагностики и самолечения. Точный диагноз ставит врач, используя как результаты данного обследования, так и нужную информацию из других источников: анамнеза, результатов других обследований и т. д.
Нормальные показатели
Взрослые: согласно рекомендациям National Service Framework, целевая концентрация общего холестерина в сыворотке/плазме, достаточная для предотвращения ишемической болезни сердца, составляет <5,0 ммоль/л.
Референсные значения (популяционный разброс) концентрации общего холестерина для детей и подростков, ммоль/л:
| Возраст | Мальчики | Девочки |
| <5 лет | 2,95 — 5,25 | 2,90 — 5,18 |
| 5 — 10 лет | 3,13 — 5,25 | 2,26 — 5,30 |
| 10 — 15 лет | 3,08 — 5,23 | 3,21 — 5,20 |
| 15 — 18 лет | 2,93 — 5,10 | 3,08 — 5,18 |
Расшифровка показателей
При толковании результатов анализа используют следующие термины:
Гиперлипидемия – повышение концентрации липидов крови (холестерин >5,0 ммоль/л, и/или триглицеридов >1,8 ммоль/л).
Гиперхолестеринемия – повышение концентрации общего холестерина крови >5 ммоль/л.
Гипертриглицеридемия – повышение концентрации триглицеридов >1,8 ммоль/л.
Оптимальный целевой уровень общего холестерина для людей из групп высокого риска <4 ммоль/л.
Что значат пониженные результаты
Снижение уровня холестерина в крови отмечают при дефиците α-липопротеинов, гипопротеинемии и абеталинопротеинемии, циррозе печени, злокачественных опухолях печени, гипертиреозе, синдроме мальальбсорбции, недостаточности питания, сидеробластной анемии, талассемии, хронических обструктивных заболеваниях легких, ревматоидном артрите, лимфангэктозии кишечника, мегалобластной анемии.
Что значат повышенные результаты
Существует множество генетически обусловленных нарушений обмена липидов, приводящих к повышению уровня холестерина: полигенная гиперхолестеринемия, семейная комбинированная гиперлипидемия, гиперлипидемии типа I, IIA, IIБ, III, IV, V.
Повышение уровня холестерина крови может быть проявлением другого заболевания. Это так называемые вторичные гиперлипидемии (заболевания печени, злокачественные опухоли поджелудочной железы и простаты, гломерулонефрит, гипотиреоз, сахарный диабет, подагра, алкоголизм, нефротический синдром, изолированный дефицит соматотропного гормона, гликогенозы, большая талассемия, синдром Вернера, идиопатическая гиперкальциемия и др.).
Дополнительное обследование при отклонении от нормы
Врач для уточнения диагноза и выбора терапевтической тактики может назначить дополнительно следующие анализы:
- Триглицериды (Triglycerides);
Триглицериды (Triglycerides)
Синонимы: Липиды крови; нейтральные жиры; ТГ.
Triglycerides; Trig; TG.
Краткая характеристика определяемого вещества Триглицериды
Триглицериды (ТГ) – источник получения энергии и основная форма ее сохранения в организме. Молекулы ТГ содержат трехатомный спирт глицерол и остатки жирных кис…
320 руб
При наличии показаний врач может назначить комплекс лабораторно-инструментальных исследований:
- биохимический анализ крови, включающий:
- общий белок, Альбумин (в крови) (Albumin), Белковые фракции (Serum Protein Electrophoresis, SPE);
Общий белок (в крови) (Protein total)
Синонимы: Общий белок, общий белок сыворотки крови. Total Protein, Serum Тotal Protein, Total Serum Protein, TProt, ТР.
Краткая характеристика определяемого вещества Общий белок в крови
Важнейший показатель белкового обмена.
Белки плазмы крови выполняют множество…
315 руб
Альбумин (в крови) (Albumin)
Синонимы: Альбумин человека; Альбумин крови; Сывороточный альбумин.
Albumin; ALB; Serum albumins; Albumin Blood Test.
Краткая характеристика определяемого аналита Альбумин
Основной белок плазмы крови.
Синтез альбумина происходит в печени. Относительная молекулярная масса альб…
365 руб
Белковые фракции (Serum Protein Electrophoresis, SPE)
Синонимы: Белковые фракции крови; Протеинограмма.
Serum Protein Electrophoresis (SPE, SPEP).
Краткая характеристика теста «Белковые фракции»
Количественное соотношение фракций общего белка крови, отражающее физиологические и патологические изменения состояния организма. …
570 руб
- оценку показателей работы почек (мочевина, креатинин, клубочковая фильтрация); <