Холестерин при болезни крона
Холелитиаз и холестероз при болезни Крона
В последние годы большое внимание исследователи стали уделять поражениям гепатобилиарной системы при болезни Крона (БК), к которым, кроме первичного склерозирующего холангита, перихолангита, жирового гепатоза, гранулематозного гепатита, можно отнести и поражения желчного пузыря. Желчнокаменная болезнь (ЖКБ) у пациентов с БК встречается в два раза чаще, чем в общей популяции [4, 6, 10]. Несмотря на то, что контролируемых исследований, посвященных этому вопросу, практически еще нет, накоплены малые серии наблюдений, подтверждающие развитие ЖКБ у пациентов с изолированным поражением тонкой кишки (илеит) и у больных БК с поражением тонкой и толстой кишки (илеоколит).
В этих исследованиях абсолютное число резекций, длина резецированного участка кишки, послеоперационная гипотония желчного пузыря с развитием сладжа и последующим образованием конкрементов рассматриваются как основные факторы риска развития холелитиаза [2, 5, 8]. При этом выяснилось, что ЖКБ развивается как у пациентов, перенесших резекцию значительного участка тонкой кишки по поводу БК, так и у больных с обширным воспалительным процессом в тонкой или в тонкой и толстой кишке, находящихся на длительном консервативном лечении.
К настоящему времени патогенез поражения желчного пузыря при БК остается неясным. Наиболее четкой представляется гипотеза [3, 7], которая предполагает, что в основе камнеобразования в данной ситуации лежат следующие факторы (рис. 1):
билиарная недостаточность, приводящая к нарушению энтерогепатической циркуляции желчных кислот;
усиление процессов деконъюгации желчных кислот в дистальном отделе тонкой кишки, обусловленное воспалительными изменениями в тонкой кишке или ее резекцией. Следствием этого является снижение мицеллообразования в тонкой кишке, ведущее к уменьшению абсорбции как самих желчных кислот, так и липидов;
увеличение поступления желчных кислот в толстую кишку, где они солюбилизируют неконъюгированный билирубин, способствуя его абсорбции, и тем самым повышают концентрацию билирубина в желчи, в результате чего происходит образование пигментных камней.
В основу настоящего сообщения положены результаты собственных исследований по распознаванию и лечению билиарных поражений при БК с поражением терминального отдела подвздошной кишки с вовлечением или без вовлечения в процесс толстой кишки. Под наблюдением находились 210 пациентов (рис. 2). Из общего числа больных у 82 (39%) имел место илеоколит. Изолированное поражение тонкой кишки (илеит) наблюдалось в 93 случаях (44,3%), толстой — в 35 (16,7%).
Из 210 наблюдаемых больных изменения желчевыводящих путей были выявлены у 89 (42,4%). В спектре обнаруженных изменений, кроме первичного склерозирующего холангита (34,1%), обращали на себя внимание билиарный сладж, холестероз желчного пузыря и ЖКБ. На долю этой патологии пришлось 30,7% выявленных изменений.
Углубленное исследование было проведено в группе больных с билиарным сладжем, холестерозом желчного пузыря и ЖКБ, сочетающихся с БК. Контрольную группу составили больные с теми же изменениями желчевыводящих путей, но не страдавшие воспалительными заболеваниями кишечника.
Анализ полученных результатов позволил установить следующее:
показатели спектра липидов крови в изучаемой группе достоверно не отличаются от таковых в группе сравнения;
определяется перенасыщение желчи холестерином у всех больных наблюдаемой группы при нормальном или сниженном уровне холестерина крови;
у 44 больных (49,4%) имел место длительный (> 10 лет) активный процесс в кишечнике с большой протяженностью поражения подвздошной кишки;
восемь больных были оперированы в связи с тяжестью течения БК, неэффективностью проводимой терапии и развитием осложнений. Из числа этих больных у трех через несколько лет после операции развился холелитиаз, у трех — холестероз желчного пузыря.
В качестве иллюстрации мы приводим несколько клинических наблюдений поражения желчевыводящих путей при различном течении БК.
Особенность первого случая заключается в появлении холестероза желчного пузыря у пациента с БК после второй операции с обширной резекцией тонкой кишки (рис. 3).
Больной О., 48 лет. Страдает БК в течение 13 лет. БК с поражением подвздошной кишки диагностирована 10 лет назад. До 2001 г. проводилась консервативная терапия. В 2004 г. в связи с развитием осложнений (образование инфильтрата и межкишечных свищей) была выполнена правосторонняя гемиколэктомия с резекцией 70 см подвздошной кишки и ограниченная левосторонняя гемиколэктомия. В 2006 г. — рецидив БК с участком поражения проксимальнее анастомоза. Изменений желчевыводящих путей не отмечалось. В 2007 г. в связи с развитием тонкокишечной непроходимости была выполнена резекция еще двух участков тонкой кишки. Через один год после второй операции при контрольном обследовании были выявлены изменения в желчном пузыре (рис. 4) — холестероз желчного пузыря (сетчато-полипозная форма).
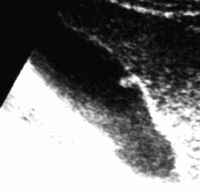
Проводилось длительное лечение препаратами урсодезоксихолевой кислоты (Урсофальк) в дозе 15 мг/кг в сутки. При контрольном обследовании отмечалась значительная положительная динамика, заключающаяся в исчезновении полипа и уменьшении признаков холестероза (рис. 5).
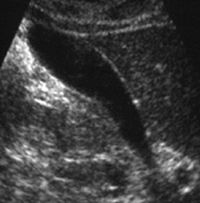
В настоящее время состояние больного остается стабильным, проводится консервативная терапия препаратами 5-аминосалициловой кислоты и Урсофальком с добавлением Энтеросана. Комбинация Урсофалька и Энтеросана в данном случае применялась для предотвращения диареи, которая может наблюдаться у больных воспалительными заболеваниями кишечника на фоне приема препаратов урсодезоксихолевой кислоты.
Данный пример является иллюстрацией того, что изменения в желчном пузыре (холестероз) развились после удаления значительных участков тонкой кишки и что при раннем выявлении изменений в желчном пузыре у пациентов с БК возможно использование препаратов желчных кислот для устранения сладжа и растворения конкрементов. При этом следует отметить, что такие пациенты должны получать Урсофальк пожизненно. Особое внимание следует уделять подбору дозы препарата, т. к. у данного контингента больных возможно развитие диареи.
Следующий клинический пример (рис. 6) отражает картину полипозно-сетчатой формы холестероза желчного пузыря у пациентки 52 лет, страдающей в течение 23 лет БК с множественной локализацией процесса.

Поражения локализуются в терминальном отделе подвздошной кишки, толстой и прямой кишках и анальной области. Больная наблюдается с 1986 г., когда при эндоскопическом исследовании была диагностирована БК, подтвержденная морфологически. Длительное время проводилась консервативная терапия препаратами 5-аминосалициловой кислоты, Сульфасалазином. Проводились также: в 2000 г. — курс лечения Сандиммуном Неоралом в течение 6 месяцев, в 2003–2004 гг. трижды — курсы лечения Ремикейдом с хорошим эффектом, курсы гипербарической оксигенации. В 1990 г. БК осложнилась ректовагинальным свищом. До 2004 г. изменений желчевыводящих путей не отмечалось. В 2004–2007 гг. пациентка активно не наблюдалась. За этот период времени у больной дважды имели место болевые приступы в правом подреберье с повышением температуры до 37,7 °С, по поводу которых экстренно госпитализировалась в стационары с подозрением на острый холецистит. Однако после обследования данные эпизоды расценивались как обострения хронического панкреатита. Были проведены курсы консервативной терапии ферментными препаратами и спазмолитиками с положительным эффектом. Впоследствии в 2007 г. при ультразвуковом исследовании с применением методики снижения мощности работы аппарата была выявлена сетчато-полипозная форма холестероза желчного пузыря (рис. 7).

В настоящее время у больной определяется полиповидное образование в полости желчного пузыря, неоднородное по консистенции, с неровным контуром, не смещающееся при изменении положении тела и частично исчезающее при снижении мощности работы аппарата. Изменений размера полипа при лечении препаратами урсодезоксихолевой кислоты получено не было. Пациентке рекомендовано хирургическое лечение (холецистэктомия).
В третьем наблюдении имеет место развитие ЖКБ у пациентки после хирургического лечения осложненной формы БК. В данном случае БК была распознана на стадии развития осложнений. В апреле 2007 г. пациентка была госпитализирована в хирургический стационар в связи с подозрением на аппендицит. При обследовании диагностирована БК с поражением терминального отдела подвздошной кишки и образованием инфильтрата. Проведена расширенная правосторонняя гемиколэктомия. На операции определялся конгломерат из слепой, поперечно-ободочной кишок и терминального отдела подвздошной кишки. Удалено 70 см тонкой кишки. Состояние после операции оставалось стабильным, при контрольном обследовании патологии желчевыводящих путей не отмечалось. Однако через один год после операции при ультразвуковом исследовании органов брюшной полости выявлена ЖКБ, определялись обызвествленные конкременты желчного пузыря (рис. 8).
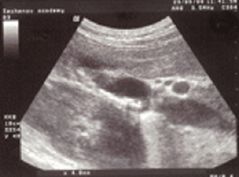
Итак, в клинических наблюдениях представлены картины поражения желчного пузыря при БК. Как было показано, это либо холестероз, либо ЖКБ. В связи с этим возникает вопрос: почему в одних случаях развивается холестероз, в других — ЖКБ? Согласно имеющимся литературным данным, это, возможно, определяется функциональной способностью желчного пузыря [9]. В случае ее повышения сохраняется абсорбция и происходит развитие холестероза, а при снижении — образование конкрементов. Рядом исследователей [11] отмечено, что холестериновые конкременты образуются при поражении верхних отделов тонкой кишки или у оперированных больных, а при вовлечении в процесс дистальных отделов тонкой кишки (терминальный илеит) происходит образование смешанных, пигментированных конкрементов. Придается значение также генетическим факторам и составу липидного спектра крови: при повышении липопротеидов очень низкой плотности происходит развитие конкрементов, а повышение липопротеидов низкой плотности может способствовать образованию холестероза [1].
По полученным результатам были сделаны следующие выводы:
У пациентов, страдающих БК с вовлечением в процесс дистального отдела тонкой кишки (илеит, илеоколит) или в случае резекции этого отдела, в 30,7% случаев наблюдается поражение желчного пузыря (холестероз или холелитиаз).
Предполагаемый механизм развития поражения желчного пузыря при БК — снижение всасывания холестерина и желчных кислот, изменение соотношения первичных и вторичных желчных кислот, нарушение их энтерогепатической циркуляции.
Существует настоятельная необходимость активного наблюдения больных БК при обнаружении изменений в печени и желчевыводящих путях с целью своевременного комплексного лечения этих поражений.
Литература
Иванченкова Р. А. Хронические заболевания желчевыводящих путей. М.: Атмосфера, 2006. 415 с.
Bargiggia S., Maconi G., Elli M. et al. Sonographic prevalence of liver steatosis and biliary tract stones in patients with inflammatory bowel disease: study of 511 subjects at a single center // J. Clin. Gastroenterol. 2003. 36: 417–420.
Brink M. A., Slors J. F., Keulemans Yc. et al. Enterogepatic cycling of bilirubin: a putative mechanism for pigment gallstone formation in ileal Crohn’s disease // Am. J. Gastroenterol. 1999. 94 (5): 1261–1266.
Chew S. S., Ngo T. Q., Douglas P. R. et al. Cholecystectomy in patients with Crohn’s ileitis // Dis. Colon Rectum. 2003.
Hutchinson R., Tyrrell P. N., Kumar D., Dunn J. A., Li J. K., Allan R. N. Pathogenesis of gallstones in Crohn’s disease: an alternative explanation //Gut. 1995. 35 (1): 94–97.
Kratzer W., Haenle M. M., Mason R. A. et al. Prevalence of cholelithiasis in patients with chronic inflammatory bowel disease //World J. Gastroenterol. 2005. 11 (39): 6170–6175.
Lapidus A., Akerlund J.-E., Einarsson C. Gallbladder bile composition in patients with Crohn’s disease // World J Gastroenterol. 2006, Jan. 7;12 (1): 70–74.
Lapidus A., Bangstad M., Astrom M., Muhrbek O. The prevalence of gallstone disease in a defined cohort of patients with Crohn’s disease // Am. J. Gastroenterol. 1999. 94 (5): 1130–1132.
Masclee A. A., Vu M. K. Gallbladder motility in inflammatory bowel disease // Digestive Liver Disease. 2003.
Parente F., Pastore L., Bargiggia S., Cucino C. Incidence and risk factors for gallstones in patients with inflammatory bowel disease: a large case-control study // Hepatology. 2007.
Pereira S. P., Bain I. M., Kumar D., Dowling R. H. Bile composition in inflammatory bowel disease: ileal disease and colectomy, but not colitis, induce lithogenic bile // Surg. Endosc. 2006. 20 (4): 703–704.
Н. Ю. Мешалкина, кандидат медицинских наук
Г. А. Григорьева, доктор медицинских наук, профессор
Р. А. Иванченкова, доктор медицинских наук, профессор
ММА им И. М. Сеченова, Москва
Рис. 1. Основные факторы камнеобразования при БК
Рис. 2. Характеристика группы наблюдения
Рис. 3. Первый клинический случай
Источник
Реальная история о том, как питание победило серьезный медицинский диагноз
Возможно, данная статья покажет вам, что иногда полезно переворачивать вещи с ног на голову… Почему? Подробности — ниже!
Что-то я все про похудение, да про похудение… Упомянула несколько раз, что лечу питанием, написала про помощь больным рассеянным склерозом да про холестерин и его безвредность , и дальше — ни слова. А ведь на самом деле, когда я в свое время задумалась над изменением профессии и пошла учиться на диетолога — нутрициолога, моей целью было не только и не столько начать помогать людям с изменением их веса (читай похудеть или поправиться), сколько я хотела именно лечить людей.
Конечно, не все болезни можно полностью излечить, изменив питание и восполнив нехватку питательных веществ (витаминов / минералов). Но значительно улучшить самочувствие людей можно практически всегда. Было бы желание и упорство. И вот сегодня я решила написать о девушке, которая обладает неимоверной силой воли, которая помогла ей полностью избавиться от такого серьезного диагноза, как болезнь Крона.
Болезнь Крона (общепринятое врачебное определение) — хроническое (!?) рецидивирующее заболевание желудочно-кишечного тракта, которое сопровождается болями в животе, диареей, потерей веса, головными болями, повышением температуры тела, слабостью и быстрой утомляемостью. В перспективе болезнь может грозить поражением суставов, почек, печени, десен, анемией, снижением остроты зрения… Список, к сожалению, можно продолжать. Да оно и немудрено: когда не в порядке кишечник, где обитают (или не обитают) такие нужные нам бифидобактерии, которые помогают нам усваивать и синтезировать витамины, то уж о каком здоровье тут речь.

Врачи, к сожалению, не особенно преуспели в деле лечения болезни Крона, и, видимо, именно поэтому именуют болезнь хронической. Зато в мире все больше и больше людей, которые самостоятельно, наплевав на предписания врачей, излечили себя сами. Всерьез и надолго. Например, многие гуру диетологии в Дании — это те, кто когда-то сами страдали от какого-либо «хронического» заболевания кишечника, когда после безуспешного медикаментозного лечения им был поставлен неутешительный диагноз. Мол, пейте всю жизнь таблетки и радуйтесь, что мы можем вам хоть что-то предложить. Кто-то, к сожалению, опускает руки. А кто-то, как Марина, отказывается бездействовать и пробует найти альтернативные методы лечения. И находит!
Сегодня я поделюсь с вами ее историей. Уж очень вдохновляет!
Марина обратилась ко мне в письме с робкой просьбой о помощи:
«Екатерина, добрый день! Наверняка, Вы получаете очень много писем, поэтому буду очень рада, если у Вас найдется время для ответа на мое. Моя история такова: мне 24 года, и год назад мне поставили диагноз — болезнь Крона. Соблюдение диеты — это, пожалуй, не считая пожизненного приема лекарств, единственное, что поддерживает мое нормальное состояние. Однако моя проблема в том, что во-первых меня очень смущает эта диета, потому что в ней практически нет ничего живого или просто полезного. Например, мне нельзя сырые фрукты и овощи, хотя при правильном питании необходимо кушать как можно больше зелени. Из круп мне позволено кушать только гречку и овсянку и пр. (в приложении отправляю фото моей лечебной диеты). Во-вторых, мне совершенно не становится лучше от всех этих таблеток и ограничений, а скорее наоборот. Доктора грозят в скором времени операцией (удаление части толстой кишки*), что пугает меня еще больше. Вместе с тем, я постепенно для себя решила перейти на правильное питание, и даже чуть не стала вегетарианкой:) Я решила отказаться от мучного и сладкого (хотя торты, пироженки и шоколад — моя большая страсть и зависимость, и спустя уже год я до сих пор с ней борюсь) Вместо сладкого я пыталась кушать сухофрукты, но это приводит к вздутию и прочим неприятностям. Витамины мне запретили пить доктора, так как заболевание аутоимунное и нельзя влиять на иммунитет..
В общем, я могу еще долго рассказывать о подобных вещах…
Буду очень рада получить любой Ваш совет (по питанию, лечению), а также рекомендации по литературе, где, возможно, я смогу найти ответы на свои многочисленные вопросы.
Большое спасибо. С наилучшими пожеланиями,
Марина, Москва»
Вот такое короткое письмо. В приложении была прописанная Марине диета. Сказать, что я была в недоумении — значит ничего не сказать. Каноны диеты полностью противоречили тому, чему учили меня. Марине запрещалось есть жирные сорта рыбы, свежие овощи и фрукты, но при этом разрешалось есть хлеб, многие молочные продукты, мясо и сахар («ограниченно, до 30-40 грамм в день» — что соответствует 3-4 СТОЛОВЫМ ложкам!). Я бы такую диету и здоровому человеку не предложила бы, не то, что больному. Уверена, что многие из вас явно не дотягивают до такого «ограниченного» количества сахара в день. А что, интересно, тогда у врачей означает сахар неограниченно? Это по 100 грамм в сутки? Без комментариев…
Овощи запрещались под предлогом того, что в них много клетчатки, и она может травмировать и без того страдающий кишечник. Логика, тут, конечно есть. Согласна. Но полностью исключать клетчатку нельзя ни в коем случае, потому что именно наличие клетчатки в пище — половина успеха в лечении болезни Крона. Конечно, надо ко всему подходить с умом и не начинать жизнь в стиле сыроедения с таким заболеванием. Но тут как и в любом другом деле важна постепенность и последовательность.
Если исключать овощи на всю жизнь, то тогда уж здоровья точно не видать. Ведь клетчатка — это еда наших бифидобактерий. Плюс ко всему она имеет свойство абсорбировать все токсины и другие вредные вещества из кишечника и выводить их вместе с каловыми массами. А если нет клетчатки, то происходит интоксикация. Если наложить все это на уже и без того отвратительное самочувствие людей, страдающих от болезни Крона, картина получается удручающая. Поэтому убирать из рациона овощи совсем — недопустимо.
Тот факт, что, например, молоко плохо переваривается, а глютен — лишает кишечник естественной внутренней защиты, т.к. он разрушает плотность ворсинок на внутренней стороне кишечника, к сожалению, в диете, рекомендуемой врачами Марины, не учитывался. Многие исследования указывают на то, что болезнь Крона, также как и другие воспалительные заболевания кишечника, это следствие неправильного питания. То есть человек раздражает кишечник какими-либо продуктами питания. И по данным исследований именно молоко, глютен и сахар исключаются в первую очередь. При этом, такие изменения в питании дают поразительные результаты, если у человека хватает дисциплины придерживаться предписанного питания.
Почему я так возмущаюсь насчет сахара? Потому что сахар вызывает воспалительные процессы в кишечнике. А если кишечник уже и так раздражен, то понятное дело, что еще больше его травмировать, «ограниченно» употребляя сахар «всего» по 30-40 грамм в день», нежелательно. К стати, вот еще одна причина ограничить его употребление даже здоровым людям.
Про витамины и их исключение врачами — отдельная песня. Я уже давно заметила, что врачи в большинстве своем ну очень отрицательно относятся к витаминам. Единственные витамины, которые хоть как то еще ими уважаются, это мультивитамины для беременных, фолиевая кислота для беременных, витамин Д и железо. Остальные в их глазах как будто не существуют, и они часто советуют «не тратить время и деньги зря», покупая витамины. Но это уже тема для другой статьи, которую я немного затронула тут.
Так почему же они не только не порекомендовали Марине витамины, но и даже строго-настрого запретили их пить? Это было сделано из-за того, что, по их мнению, болезнь Крона — это аутоимунное заболевание, и, мол, в этом случае укреплять иммунитет дополнительно в форме витаминов нежелательно. (Вы заметили противоречие? Витамины, с одной стороны, у них — бесполезная трата денег, которые все равно ничего не меняют. С другой стороны — они ТАК сильно влияют на иммунитет и повышают его, что пить их при болезни Крона строго запрещено. Так как, дорогие врачи? Имеют они действие или нет? Не пора ли определиться?)
Вернемся к болезни Крона. Аутоиммунные сбои — это только одна из 5 (!) причин, вызывающих болезнь. Вот остальные 4:
- Генетическая предрасположенность
- Многократное лечение антибиотиками
- Инфекции
- Пища, которая способствуют развитию болезни
При этом, по данным исследований, аутоиммунные причины стоят на самом последнем месте в этом списке, и именно они вызывают больше всего дебатов о том, насколько эта версия вообще имеет право жить. В отличии от остальных четырех факторов.
В общем, как Вы видите, поработать было с чем. После переписки мы назначили консультацию. Переписка была нужна для того, чтобы Марина не потратила деньги на меня впустую. Это не мое решение — идти ли ей наперекор советам врачей. Марина должна была сама для себя решить, будет ли она рисковать и пробовать есть овощи в соответствии с моими четкими инструкциями и станет ли принимать витамины. Я ее честно предупредила о том, что я ей примерно предложу, конечно же, аргументировав свою точку зрения в письмах.
Марина решилась и настал день Х. Мы встретились в скайпе, и там выяснилось еще очень много интересного: у Марины не только болели голова и живот, но и уровень ее энергии практически равнялся нулю, несмотря на юный возраст и достаточный сон. Кроме этого были налицо гормональные проблемы: перебои с менструальным циклом и т.п. Сильно выпадали волосы и были очень тонкие ногти. Еще у неё была жуткая зависимость от сладкого и мучного. До такой степени, что она могла прийти на работу на 30 минут раньше остальных только для того, чтобы втихаря съесть шоколадку из коробок, приготовленных для клиентов.
Я также ознакомилась с привычным питанием Марины, которое сплошь и рядом состояло из быстрых углеводов типа каш и запеченных фруктов, либо из фруктов без кожуры. Ей явно постоянно хотелось сладкого.
Изучив ее питание, я совсем не удивилась. При болезни Крона из-за неусваиваемости питательных веществ у людей часто наблюдается усталость. Голодные клетки, требуя энергии, заставляют человека поедать сладости. Ведь организм надеется так устранить нехватку сил. О том, что это не работает, я уже писала ранее. Кроме этого, плохие волосы, упадок сил — это признаки нехватки витаминов группы В, а именно им сложнее всего усвоиться при больном кишечнике и плохой микрофлоре.
Бедная девушка пыталась восполнить недостаток овощей салатом айсберг с огурцами и помидорами, но увы, клетчатки в них абсолютный минимум. В меню также проглядывала сырая морковь, запрещенная врачами. Но, к счастью, у Марины не было никаких неприятных ощущений после ее употребления. Это было хорошим знаком — овощи можно было пробовать ввести в рацион.
Мы все обсудили — что надо будет делать, когда, как и почему, и, конечно же, я учла рабочий график Марины. Отказываться от медикаментов, выписанных врачом, я ей отсоветовала. Сначала надо было восстановиться, а потом уже пробовать бросить таблетки. Я дала Марине обширный список с рекомендациями и план по принятию витаминов, которые она мужественно согласилась пить. По ее словам «Терять нечего! Ведь хуже уже все равно не будет. Я уже год делаю то, что говорят врачи, а мне только хуже и хуже.» Мужественно…
Мы договорились оставаться на связи, потому что предписания были такие: постепенно пробовать свои силы и пытаться кушать сначала вареные овощи, но побольше, а потом постепенно вводить свежие. Каждый раз надо было отслеживать реакцию тела и делать выводы — к чему организм готов, а к чему пока нет.
Витамины пришлось выписывать из Америки, с любимого всеми iherb.com. Почему? Потому что при болезни Крона надо очень осторожно подходить ко всем добавкам в таблетках. Лучшие витамины в этом случае — жидкие. Они быстрее и проще усваиваются, не нагружая и без того воспаленную пищеварительную систему.
Что мы сделали еще:
- ввели отказ от сахара
- исключили все молочные продукты
- исключили глютен
- отказ от алкоголя
- отказ от кофе
- увеличили долю жиров в рационе, включая жирную рыбу, богатую жизненно необходимым ОМЕГА-3
- увеличили количество овощей, но сделали это постепенно. Но! овощи должны были составлять половину рациона
- фрукты сократили до 2 в день, разделив их на категории по гликемическому индексу
Из витаминов я порекомендовала Марине следующие:
- Мой любимый витамин С — для заживления тканей
- Витамин Е — антиоксидант, против воспалительных процессов в тканях (в кишечнике) и для восстановления клеток
- Витамины группы В — для поддержания уровня энергии в клетках и из-за уже имеющейся серьезной их нехватки
- Цинк — т.к. при болезни Крона он практически не усваивается, что в свою очередь ведет к плохой усваиваемости клетками глюкозы, а значит к усталости и, как следствие, к тяге на сладкое
- Рыбий жир — для восстановления клеток, а также для устранения гормональных сбоев
Как видите, это просто марафонский режим питания, который требует недюжинной силы воли. Особенно при сахарной зависимости! Но, видимо, мотивация — сильная движущая сила. Когда мы встретились с Мариной через 2,5 месяца для повторной консультации, то она с радостью сообщила, что у нее пропали все симптомы, и она даже отказалась от приема половины медикаментов. Еще через месяц она побывала у озадаченных врачей и отписалась:
«Екатерина, здравствуйте. Хотела вам рассказать, что я прошла обследование по своей болезни, и все анализы хороши! Делала колоноскопию — стенки кишечника гладкие и без повреждений! Врачи уже сомневаются в диагнозе». И это написал человек, которому всего 4 месяца назад сказали, что у него ХРОНИЧЕСКОЕ заболевание, и даже напугали операцией по удалению толстой кишки…
Я была просто счастлива! Не найти лучшей награды за труды, как помощь человеку по возвращению его к нормальной жизни. Мало кто знает, но болезнь Крона сопровождается частой и болезненной диареей, которая иногда чередуется с запорами. Это влияет на повседневную жизнь. Вот представьте, если у вас диарея, а туалета поблизости нет… Я знаю некоторых людей с этим диагнозом, которые из-за него даже не путешествуют. Поэтому возвращение Марины к нормальной жизни вдохновило меня на новые подвиги.
Прошел почти год. Несколько недель назад я связалась с Мариной, и оказалось, что болезнь так к ней и не вернулась. Все симптомы исчезли без следа, и сегодня она не принимает ни единой таблетки. У нее еще есть проблемы с усталостью, но тут может быть множество факторов, которые никак не связаны с прошлым диагнозом. Марина так и придерживается правильного питания, но периодически позволяет себе сладости, вино, мучное и молочное. И правильно делает! Лучший путь к стабильности — отсутствие полных запретов. И конечно же, сила воли, которой у Марины не отнять.
Её отзыв о нашей работе можно прочесть тут.
Напоследок у меня к вам просьба: поделитесь этой статьей в соц.сетях или любым другим способом. Вы представляете, сколько людей могут избежать операции и зажить нормальной жизнью, избавившись от боли? Очень жаль, что об этом не говорят вслух. А ведь питанием действительно можно лечить. Были бы знания и желание.
Источник — блог автора (диетолог-нутрициолог и сертифицированный специалист по функциональной медицине, Дания)
Источник