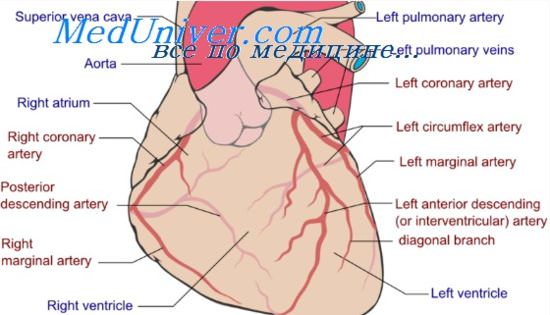
Холестерин при нестабильной стенокардии
Содержание статьи
Холестерин при нестабильной стенокардии — Про холестерин
Холестерин 8,0–8,9 ммоль/л: опасность, нормы у мужчин и женщин, лечение

Многие годы безуспешно боретесь с ХОЛЕСТЕРИНОМ?
Глава Института: «Вы будете поражены, насколько просто можно снизить холестерин просто принимая каждый день…
Читать далее »
Холестерин или холестерол – это жирный спирт. Накапливаясь в тканях, он способен вызывать атеросклероз сосудов. Холестерол не растворим в воде, но отлично растворяется в липидах, которые переносят его по сосудам. Что делать, если холестерин повышается до отметки 8,0-8,9 ммоль/л и как это проявляется? Как отличить «хороший» и «плохой» холестерин? Какова норма у мужчин и женщин? Это далеко не все вопросы, волнующие людей, которые столкнулись с нарушениями, связанными с холестерином.
- Чем отличается «хороший» холестерин от «плохого»
- Норма (в таблицах)
- Причины повышения
- Какие патологии вызывает
- Клинические проявления
- Диагностика
- Методы лечения
- Лекарственная терапия
- Нетрадиционная терапия
Чем отличается «хороший» холестерин от «плохого»
Холестерин играет важную роль в организме человека. Условно, его разделяют на «хороший» и «плохой», хотя на самом деле он весь одинаковый. Он имеет одну структуру и состав. Деление происходит из-за транспортного белка, к которому вещество присоединяется. Другими словами, холестерин может стать «плохим», если образует с белком определенную связь, негативно влияющую на организм человека.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для снижения холестерина наши читатели успешно используют Aterol. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
«Плохой» тип оседает на стенках сосудов, образуя бляшки, суживающие просвет русла. Такой холестерин образуется, если жирный спирт в соединении с белками-апопротеинами и липидами образует ЛПНП (липопротеины низкой плотности).
«Хороший» холестерин или ЛПВП (липопротеины высокой плотности) не накапливается в сосудистой стенке. Чем выше концентрация ЛПВП, тем меньше вероятность развития атеросклероза.
Однако, при снижении нормы ЛПВП и повышении ЛПНП, сосудистое русло забивается бляшками с ЛПНП, в результате чего возникает атеросклероз.
Норма (в таблицах)
Норма ЛПНП:
| Расшифровка уровня | Мг/дл (измерение по евростандарту) | Ммоль/л (измерение по Российскому стандарту) |
| Очень высокий уровень | Более 190 | Более 4,9 (если холестерин 8,0 и выше, то это говорит о наличии атеросклероза) |
| Высокий уровень | 160-189 | 4,1-4,9 |
| Близкий к повышенному | 130-159 | 3,3-4,1 |
| Близкий к норме | 100-129 | 2,6-3,3 |
| Норма | Менее 100 | Менее 2,6 |
Уровень общего холестерина в крови:
| Уровень | Мг/дл (измерения по евростандарту) | Ммоль/л (измерение, принятое в России) |
| Высокий | Более 260 | Более 6,21 |
| Пограничный (близкий к завышенному) | 200-239 | 5,2-6,2 |
| Норма | Менее 200 | Менее 5,17 |
Уровень «хорошего» холестерина (ЛПВП):
| Уровень холестерина | Мг/дл (измерение по евростандарту) | Ммоль/л (измерение по Российскому стандарту) |
| Высокий | Более 60 | Более 1,55 |
| Средний | 40-59 | 1,03-1,52 |
| Низкий | Для женщин менее 50 Для мужчин менее 40 | Менее 1,03 |
Норма у женщин (по возрастам):
| ЛПВП (ммоль/л) | ЛПНП (ммоль/л) | Общий (ммоль/л) | Возраст женщины (лет) |
| 0,93-1,9 | 1,75-3,63 | 2,9-5,19 | 5-10 |
| 0,96-1,80 | 1,75-3,51 | 3,2-5,2 | 10-15 |
| 0,9-1,9 | 1,5-3,55 | 3,07-5,17 | 15-20 |
| 0,86-2,03 | 1,47-4,11 | 3,16-5,58 | 20-25 |
| 0,95-2,14 | 1,83-4,25 | 3,31-5,75 | 25-30 |
| 0,92-1,98 | 1,8-4,03 | 3,36-5,95 | 30-35 |
| 0,87-2,11 | 1,93-4,44 | 3,63-6,25 | 35-40 |
| 0,87-2,27 | 1,91-4,5 | 3,8-6,52 | 40-45 |
| 0,87-2,24 | 2,28-4,8 | 3,9-6,85 | 45-50 |
| 0,95-2,35 | 2,25-5,2 | 4,2-7,37 | 50-55 |
| 0,95-2,34 | 2,3-5,45 | 4,44-7,76 | 50-60 |
| 0,97-2,47 | 2,-37-5,71 | 4,42-7,86 | 60-65 |
| 0,9-2,47 | 2,37-5,7 | 4,42-7,84 | 65-70 |
| 0,85-2,37 | 2,48-5,33 | 4,47-7,24 | Старше 70 |
Норма у мужчин:
| ЛПВП (ммоль/л) | ЛПНП (ммоль/л) | Общий (ммоль/л) | Возраст (лет) |
| 0,97-1,93 | 1,62-3,33 | 3,12-5,24 | 5-10 |
| 0,95-1,9 | 1,65-3,33 | 3,08-5,22 | 10-15 |
| 0,77-1,62 | 1,6-3,35 | 2,9-5,1 | 15-20 |
| 0,77-1,62 | 1,7-3,8 | 3,15-5,58 | 20-25 |
| 0,79-1,62 | 1,8-4,25 | 3,43-6,3 | 25-30 |
| 0,71-1,62 | 2,01-4,78 | 3,55-6,57 | 30-35 |
| 0,87-2,1 | 1,9-4,4 | 3,61-6,95 | 35-40 |
| 0,7-1,72 | 2,24-4,8 | 3,9-6,93 | 40-45 |
| 0,77-1,65 | 2,5-5,22 | 4,08-7,14 | 45-50 |
| 0,71-1,62 | 2,3-5,1 | 4,08-7,15 | 50-55 |
| 0,71-1,83 | 2,26-5,25 | 4,03-7,14 | 55-60 |
| 0,77-1,9 | 2,14-5,45 | 4,13-7,13 | 60-65 |
| 0,77-1,92 | 2,48-5-33 | 4,08-7,1 | 65-70 |
| 0,84-1,93 | 2,48-5,33 | 3,72-6,85 | Старше 70 |
Запомните! Уровень холестерина у мужчин повышается до 50 лет, а затем начинает постепенно снижаться.
Причины повышения
Уровень холестерина может повышаться в два, три раза, т.е. до отметки 8,0-8,9 ммоль/л. Причины повышения холестерола следует искать глубоко в организме. Это могут быть:
- Наследственные патологии. Некоторые наследственные заболевания способствуют повышению уровня холестерина.
- Патологии почек, печени.
- Гипертония.
- Болезни поджелудочной железы.
- Нарушения со стороны щитовидной железы.
- Нарушение обмена веществ, ожирение.
- Возраст после 50 лет.
Также к повышению холестерола может привести прием некоторых медикаментов или физиологические изменения в организме женщины в период вынашивания ребенка.
Многие специалисты считают, что к повышению холестерина до показаний более 8,0 ммоль/л приводит неправильное питание, сидячий образ жизни, недостаточное пребывание на свежем воздухе, частые переедания, употребление вредной, жирной пищи, вредные привычки. Все это сокращает жизнь человека, а также увеличивает риск развития атеросклероза, инфаркта и других опасных недугов.
Какие патологии вызывает
При повышении холестерола до отметки в 8,2 ммоль/л и выше, есть большая вероятность развития осложнений. Чаще всего возникает атеросклероз. При этом сосудистое русло закупоривается холестериновыми бляшками. Они мешают крови проходить по сосуду и доставлять питательные вещества системам и органам. Из-за этого начинается кислородное, питательное голодание в отдельных органах и целых системах.
Осложнения:
- Инсульт.
- Инфаркт миокарда.
- Параличи, парезы.
Осложнения при повышенном холестерине до 8,0-8,9 ммоль/л проявляются в органах и системах, к которым поступает недостаточное количество крови для их нормального функционирования.
Для определения уровня, необходимо обратиться к терапевту. Он назначит анализ, который покажет, какой уровень холестерина у пациента.
Клинические проявления
Если повышается холестерин до отметки 8,2 или 8,3 и выше, то это приводит к развитию атеросклероза. Его клинические проявления зависят от пораженной аорты. При поражении сосудов сердца, проявлением атеросклероза будет стенокардия, инфаркт. В некоторых случаях поражение сосудов протекает без симптомов. Но у большинства возникают давящие боли за грудиной, иррадиирущие в руки, спину, шею. При стенокардии подобные боли проходят быстро, а при бессимптомном течении они продолжительные, могут периодически усиливаться или ослабевать.
Если атеросклероз поражает сосуды почек, то возникает стойкая гипертония.
Опаснее всего возникновение заболевания сосудов головного мозга. При возникновении бляшек в кровеносном русле головного мозга, снижается память, повышается утомляемость, появляется головокружение, бессонница. Осложнением атеросклероза сосудов головного мозга также является инсульт.
При атеросклерозе нижних или верхних конечностей, появляется зябкость. На ощупь конечности холодные. При прогрессировании патологии появляется перемежающаяся хромота. Может возникнуть сухая гангрена конечности.
Диагностика
Определить уровень холестерина к крови помогают лабораторные методы диагностики. Чтобы точно определить, какой уровень холестерола в крови, необходимо сдать следующие анализы:
- Кровь на общий анализ.
- Общий холестерин
- ЛПВП.
- ЛПНП.
- Триглицериды.
Перед сдачей этих анализ в запрещается принимать пищу в течение десяти часов до сдачи крови. Если в ходе анализа выявится холестерин 8,8 или выше, то это сигнал к тому, что у пациента уже образовался атеросклероз.
Методы лечения
Что делать, если уровень холестерина повышен до 8,0 и более ммоль/л, как это устранить? Прежде всего, необходимо понимать, что полностью убрать холестерин из организма нельзя, так как он является основой строительства клеток организма. Холестериновые бляшки возникают только при нарушении липидного обмена, когда в организме образуются ЛПНП.
Чтобы нормализовать уровень холестерола, снизив показатели с 8,9 ммоль/л до нормы, рекомендуется сначала изменить питание, а также увеличить физическую активность. При сильном изменении липидограммы врач может назначить медикаментозную терапию.
Лекарственная терапия
Основные препараты, которые снижают холестерин в крови – это фиброевые кислоты и статины.
- Статины. Препараты этой группы тормозят выработку мевалоната. Именно он предшествует образованию холестерина. Поэтому под воздействием медикамента снижается уровень холестерола. При этом в организме могут возникать самые разные нарушения, так как мевалонат отвечает не только за выработку холестерола. При его блокировании повышается риск развития патологии надпочечников, что ведет к отекам, бесплодию, аллергиям, повышению глюкозы. Чтобы избежать этого, препараты группы статинов должны назначаться только врачом.
- Кислоты фиброевые. Эти вещества способны повышать поступление холестерина в антиатерогенные ЛПВП. При этом уровень плохого холестерина снижается. Каждый препарат этой группы имеет побочное действие, поэтому их необходимо принимать только по назначению врача.
Нетрадиционная терапия
А что делать, если нет возможности принимать медикаменты по тем или иным причинам? В таких ситуациях можно понизить холестерин с помощью средств народной медицины.
- Стакан меда смешивается с ложкой валерианы и половиной стакана семян укропа. Все заливается литром кипятка и настаивается сутки. Готовый препарат хранится в холодильнике. Принимается препарат по ложке трижды в день перед едой.
- В стакан спирта добавить 300 грамм чеснока, измельченного блендером или мясорубкой. Средство настаивается десять дней. Употребляется средство по следующей схеме: сначала две капли, затем ежедневно прибавляется по одной капле, доведя общее количество до двадцати. После этого, количество капель уменьшается по одной в день. Чесночная настойка позволяет снизить уровень ЛПНП. Для поддержания сосудов чистыми достаточно принимать средство раз в два года.
При очищении сосудистого русла, необходимо не только придерживаться назначенной схемы лечения, но и изменить свой образ жизни, заняться спортом, а также пересмотреть рацион питания, сократив потребление жиров животного происхождения.
Источник
ипидный обмен при нестабильной стенокардии. Генетика нестабильной стенокардии
Липидный обмен при нестабильной стенокардии. Генетика нестабильной стенокардииИшемическое повреждение миокарда у больных нестабильной стенокардией документируется изменениями показателей эхокардиограммы. позволяющей отразить локальную кинетику левого желудочка сердца, рассчитать показатели внутрисердечной и центральной гемодинамики. Проведенные исследования позволяют выявить наличие зон гипокинезии и асинергии ишемизированных участков миокарда чаще в первые дни поступления больных в стационар, участки гиперкинезии «здоровых» зон, снижение фракции изгнания левого желудочка сердца. Установлено, что изучение показателей липидного обмена, не дает характерной информации для подтверждения нестабильности стенокардии. В целом характер патологии липидного обмена у этих больных не отличается от таковой, свойственной ИБС вообще. Типичном считается повышение уровня общего холестерина, снижение альфа-холестерина, повышение содержания триглицеридов, рост отношения апопротеина В к апопротеину A1. В последнее время немалое значение придается повышению содержания в крови липопротенда «а» с которым коррелирует риск осложнения НС инфарктом миокарда. Надежно фенотадинровать гиперлипопротеидемию по Фридоиксону у больных НС не удается в связи с индивидуальной вариабельностью липидов крови у них в период нестабильности стенокардии. У больных нестабильной стенокардией найдены нарушения в системе перекисного окисления липидов. В результате меняются мембранные свойства форменных элементов крови, увеличивается их наклонность к агрегации и адгезии, в итоге это приводит к нарушению в системе микроциркуляции крови. Выявлено также повышение содержания среднемолекулярных пептидов крови у больных НС. Они не только обладают кардиотоксическими свойствами, но и увеличивают электрическую нестабильность миокарда.
Обнаружено повышение вязкости крови у больных нестабильной стенокардией. Однако тот факт, что вязкость крови не нормализуется даже при стабилизации стенокардии, заставляет несколько скептически взглянуть на ее патогенетическую роль в случае НС при кажущейся стройности концепции. Клинико-этиологическая гетерогенность ИБС дает основание считать, что склонность к развитию этого заболевания закладывается на ранних этапах эмбриогенеза. В нашей клинике [Боровков Н. Н., Копытова Т. В., 1992] проведено фенотипирование больных нестабильной стенокардией по основным антигенам гистосовместимости. Результаты исследования были сопоставлены с таковыми у здоровых лиц и больных инфарктом миокарда. Они не показали статистически значимого повышения частоты встречаемости антигенов локуса А за исключением АЗО. Достоверно чаще, по сравнению со здоровыми, в группе НС встречались отдельные антигены локусов В и С: В16, В35, CW4 и CW5. В то же время необходимо отметить снижение частоты встречаемости целого ряда антигенов по сравнению с таковой у здоровых лиц. Это касается антигенов А1, В13, В22, В40, CW2, Дополнительную информацию относительно выявления частоты антигенов системы HLA дал анализ гаплотипов. Среди больных НС достоверно чаще, по сравнению со здоровыми, наблюдалось носительство А2 В8, А9 В5, АЗО В5, АЗО В7, А2 В35. Таким образом, изучение распределения антигенов гистосовместимости может представлять определенный практический интерес для выделения из популяции лиц, предрасположенных к нестабильной стенокардии. — Также рекомендуем «Тяжесть нестабильной стенокардии. Угрожающий период нестабильной стенокардии» Оглавление темы «Нестабильная стенокардия напряжения»: |
Источник
Классификация, симптомы и лечение нестабильной стенокардии
Ежегодно около 3 миллионов людей госпитализируют в отделения неотложной помощи с диагнозом «острый коронарный синдром», подразумевающим нестабильную стенокардию и острый инфаркт миокарда (далее – ОИМ). Более того, в половине случаев стенокардия предшествует развитию инфаркта. Именно поэтому необходимо знать что такое нестабильная стенокардия и как ее распознать.
Описание болезни
Мои пациенты на первичном приеме часто задают вопрос: «Что такое нестабильная стенокардия: синдром, отдельное заболевание или стадия обострения хронической ИБС?» Наиболее точным будет следующее определение: это остро возникшая ишемия миокарда, которая не приводит к некрозу, то есть гибели, клеток сердца.
Внезапное развитие симптоматики схоже с клиникой инфаркта, поэтому в современной кардиологии нестабильная стенокардия входит в понятие острого коронарного синдрома (код по МКБ-10 — I20.0). Этот диагноз «рабочий», экстренный и должен быть уточнен в ближайшие часы после поступления пациента в стационар. Окончательное слово тут за лабораторными анализами: если маркеры некроза миокарда повышены — это инфаркт, если нет — нестабильная стенокардия.
Этиология
В основе нестабильной стенокардии, впрочем, как и любой другой формы ИБС, лежит атеросклероз — отложение холестерина в стенке сосуда, приводящее к образованию бляшек. Они могут расти и проникать внутрь ее, что в конечном итоге приведет к сужению артерий и, как результат, гипоксии (кислородному голоданию клеток). Клиника особенно четко проявляется при увеличении частоты сердечных сокращений, например при быстрой ходьбе, подъеме по лестнице.
К нестабильной стенокардии приводит ранимая атеросклеротическая бляшка: мембрана, покрывающая ее липидное ядро, истончается под действием разных факторов. Это запускает цепь реакций — воспаление, тромбообразование. Характерный клинический симптом — боль, которая сопровождается низкой переносимостью нагрузок, одышкой.
Симптомы нестабильной стенокардии
Большинство пациентов приходят ко мне на прием с типичным набором жалоб и признаков.
К ним относятся:
- боль за грудиной или в области сердца (иногда в эпигастрии, спине, шее);
- дискомфорт возникает при минимальной физической активности и даже в покое;
- «Нитроглицерин» (симптоматическое средство) не помогает.
Наглядный пример из практики: если раньше у пациента боль возникала при подъеме на четыре этажа и снималась нитратами (признак стенокардии), при нестабильной форме симптом появляется уже после одного лестничного пролета, требует двух-трех доз «Нитроглицерина» и не всегда проходит полностью.
Своим пациентам в качестве обследования я советую выполнить электрокардиограмму, УЗИ сердца, провести забор крови на маркеры некроза миокарда.
На ЭКГ изменения будут видны во время приступа: депрессия сегмента ST, отрицательный зубец Т, также возможна аритмия. В межприступный период пленка может быть нормальной.
На УЗИ мы ищем зоны нарушенной сократимости миокарда, которые свидетельствуют об ишемии.
Классификация
В клинической практике я (как и большинство кардиологов) пользуюсь классификацией нестабильной стенокардии по Браунвальду (C. Hamm, E. Braunwald).
Она помогает:
- оценить тяжесть состояния пациента;
- выявить риск развития у него инфаркта миокарда и внезапной смерти;
- определить, в какое отделение (блок интенсивной терапии, кардиология) госпитализировать больного и как проводить его лечение.
В классификации используется 2 параметра: срок появления боли и условия.
По сроку:
- I класс — включает впервые возникшую и прогрессирующую стенокардию. Болевой синдром у такого пациента развился первый раз в жизни или изменилась характеристика ранее имевшихся приступов. Симптомы появились за 1—2 месяца до момента обращения.
- II класс — ангинозные приступы возникли 4 недели назад, но за последние 2 дня состояние здоровья не ухудшилось.
- III класс — это остро возникшая загрудинная боль, которую пациент отмечает в последние 1—2 дня, но никак не раньше.
В зависимости от условий различают также 3 класса:
- А — вторичная нестабильная стенокардия. Эта форма возникает под действием внешних факторов, не имеющих непосредственного отношения к сердцу: анемия, тиреотоксикоз, лихорадка, гипертония, инфекции и т. д. Например, неделю назад у одного из моих пациентов возник болевой синдром без видимого поражения коронарных сосудов, а по общему анализу крови я определила у него снижение количества эритроцитов и уровня гемоглобина. За неделю до обнаружения нестабильной стенокардии был эпизод желудочно-кишечного кровотечения.
- В — первичная нестабильная стенокардия. Причина этой формы — в истончении покрышки атеросклеротической бляшки, ее ранимости; врачи называют такой вариант «истинной ангиной» (нет действия внешних (внесердечных) факторов).
- С — постинфарктная стенокардия. Самый неблагоприятный вариант заболевания, развивается в первые 2 недели после сердечного приступа. У таких пациентов очень высокий риск внезапной смерти.
Риск внезапной смерти и других фатальных осложнений с классом стенокардии повышается: от минимального при IA (возможен амбулаторный вариант лечения) до максимального при IIIC (блок интенсивной терапии).
Так как нестабильная стенокардия считается одним из вариантов острого коронарного синдрома без подъема ST, для оценки прогноза и риска сердечно-сосудистой смерти я рекомендую использовать шкалу GRACE (Global Registry of Acute Coronary Events). Именно градация тяжести состояния в баллах должна играть решающее значение в выборе тактики лечения (интервенционное вмешательство или медикаментозный вариант), а не клиническая картина заболевания: высокий балл — обоснование для экстренной коронароангиографии.

Впервые возникшая форма
Среди классов нестабильной стенокардии я считаю важным выделить впервые возникшую. Уже из названия становится понятным, что она развивается у человека, ранее незнакомого с этой проблемой.
В моей практике были случаи, когда пациенты расценивали боль как проявление проблем с позвоночником, лечились у остеопата или списывали все на изжогу. К сожалению, частым результатом таких «мытарств» становился инфаркт миокарда. А ведь этого можно было избежать. Каким образом?
Совет врача
Если у вас на фоне полного здоровья стали возникать приступы давящего, сжимающего дискомфорта за грудиной, одышка при ходьбе, снизилась толерантность к физической нагрузке (вы поднимаетесь на пятый этаж с остановками), появилось жжение в области желудка, которое не зависит от приема пищи, я настоятельно советую срочно обратиться к доктору или вызвать скорую помощь! Впервые возникшая стенокардия может привести к инфаркту, поэтому нельзя недооценивать опасность этих симптомов.
Каков алгоритм оказания помощи до приезда медицинской бригады?
Уложить пациента, обеспечить покой, доступ воздуха, дать разжевать таблетку ацетилсалициловой кислоты, если есть — рассосать «Нитроглицерин», положив его под язык.
Что должна сделать скорая по прибытии на вызов (догоспитальный этап)?
- Обезболить пациента наркотическими анальгетиками.
- Ввести антикоагулянт («Гепарин»).
- Дать нагрузочную дозу второго антиагреганта («Клопидогрел», «Тикагрелор», «Прасугрел»).
- Начать инфузию «Нитроглицерина» с учетом уровня артериального давления.
- Ввести бета-блокаторы внутривенно.
- При необходимости (низкая концентрация газа в крови) начать ингаляцию кислородом.
Чем отличается нестабильная от стабильной
Стабильная и нестабильная формы стенокардии могут чередоваться у одного и того же пациента. Дифференциальная диагностика (различие) между ними заключается в характере и длительности болевых ощущений, провоцирующем факторе и реакции на «Нитроглицерин».
У пациентов со стабильной стенокардией ангинозные («ангина» — латинское название болезни) приступы возникают при выполнении одной и той же физической работы и купируются после приема «Нитроглицерина» или прекращения нагрузки. Больные привыкают к этому: они знают, какие действия могут вызвать приступ, и заранее принимают лекарство.
При нестабильной стенокардии эпизоды боли:
- возникают чаще;
- длятся дольше;
- провоцируются минимальной нагрузкой или развиваются во время отдыха;
- не всегда прекращаются после приема «Нитроглицерина».
Эти симптомы должны вызвать тревогу у больного, так как говорят о нестабильности бляшки и угрозе инфаркта.
Случай из практики
В приемное отделение обратился мужчина 56 лет с жалобами на боль за грудиной жгучего характера и сердцебиение. В процессе опроса выяснилось, что он 2 дня отмечает дискомфорт в грудной клетке при поднятии тяжестей (симптом списывался больным на изжогу) и ходьбе в ускоренном темпе. Приступов тахикардии раньше не было. На электрокардиограмме: фибрилляция предсердий с частотой сокращений около 130 ударов в минуту, косонисходящая депрессия сегмента ST до 2 мм в отведениях II, III, aVF.
Пациент госпитализирован в отделение реанимации с диагнозом острого коронарного синдрома без подъема сегмента ST. Персоналом были взяты анализы, начато медикаментозное лечение. После введения «Нитроглицерина» боль уменьшилась. По шкале GRACE оценка составила 150 баллов. Выполнена коронароангиография, на которой был определен стеноз правой венечной артерии до 90 %, в связи с чем пациенту имплантировали стент. После процедуры спонтанно восстановился синусовый ритм. Маркеры некроза миокарда оказались не повышены, что позволило исключить инфаркт. Формулировка окончательного диагноза: ИБС. Нестабильная стенокардия IIIB по Браунвальду. Стеноз правой коронарной артерии до 90 %.
Операция: баллонная ангиопластика ПКА с установкой стента. Осложнение основного заболевания: ОСН 0. Впервые возникшая фибрилляция предсердий, спонтанное восстановление синусового ритма.
Лечение
Лечение нестабильной стенокардии включает в себя 2 задачи:
- улучшить прогноз пациента и снизить риск сердечно-сосудистых осложнений;
- снять симптоматику заболевания.
Я активно борюсь с «переназначением» лекарственных средств, поэтому в своей практике пользуюсь только теми, которые продлевают пациенту жизнь и повышают ее качество.
Для улучшения прогноза используются препараты, доказавшие эффективность и безопасность в крупных клинических исследованиях.
К ним относят:
- антиагреганты;
- статины;
- бета-блокаторы;
- ингибиторы АПФ.
Антиагреганты являются обязательной группой препаратов и используются для предотвращения закупорки сосудов. Стандарт лечения нестабильной стенокардии предполагает двойную антитромбоцитарную терапию (ДАТТ) до 12 месяцев после развития состояния. Длительность приема зависит от того, было ли вмешательство на коронарных артериях. На российском фармацевтическом рынке присутствуют следующие препараты для ДАТТ: ацетилсалициловая кислота, «Клопидогрель», «Тикагрелор», «Прасугрел». При назначении комбинации одним из компонентов в обязательном порядке будет «Аспирин», а выбор второго зависит от клинической ситуации.
Профилактический прием ингибиторов протонной помпы («Пантопразол», «Эзомепразол») для защиты желудка пациентам, получающим два антиагреганта, не показан. Исключением являются случаи, когда у человека был эпизод кровотечения или язвенная болезнь.
Нужны ли статины
Статины — самый обсуждаемый класс лекарств на просторах интернета. Многие утверждают, что они вредны, но доказательств этого факта нет. Действительно, существуют ситуации, когда назначение холестерин-снижающих средств неоправданно. Но, если врач имеет дело с ишемической болезнью сердца (в частности, с нестабильной стенокардией), он обязан назначить статин, так как препарат входит в национальные рекомендации лечения и международные протоколы.
Действие лекарства заключается не только в снижении уровня холестерина в крови, но и в стабилизации бляшки. Помимо этого, статины обладают противовоспалительным эффектом. Это очень важно, учитывая тот факт, что в основе атеросклероза лежат эндотелиальная дисфункция и системное воспаление. Доказано, что продолжительный прием высоких доз препарата способен привести к регрессу бляшки. Рекомендованными для применения являются: «Симвастатин», «Аторвастатин», «Розувастатин», «Питавастатин».
Бета-блокаторы оказывают противоишемическое действие, уменьшают ЧСС, удлиняют диастолу. Раннее их назначение при нестабильной стенокардии достоверно улучшает прогноз жизни у пациентов. Я часто применяю в практике «Метопролола сукцинат», «Бисопролол», «Карведилол».
Ингибиторы АПФ назначают пациентам с артериальной гипертензией, хронической сердечной недостаточностью или в случае перенесенного инфаркта миокарда. Положительный результат их действия заключается в предотвращении гипертрофии левого желудочка. При ИБС доказали свою эффективность «Периндоприл» и «Рамиприл».
Если говорить о препаратах для уменьшения симптоматики, то в случае с нестабильной стенокардией средствами выбора станут нитраты. В стационаре они вводятся внутривенно, доза принимается пациентом медленно, с ориентиром на уровень артериального давления.
Помимо медикаментозных методов лечения, широко применяются интракоронарные вмешательства — стентирование. Выявив гемодинамически значимый стеноз (сужение артерии более чем на 70 %) при коронарографии, можно в рамках одной процедуры выполнить установку стента. В измененный участок ставится металлическая конструкция, представляющая собой полую трубку ячеистой структуры. Такое чрескожное вмешательство защищает от тяжелой кардиоваскулярной катастрофы — инфаркта.

Прогноз: есть ли шанс выздороветь
Ответ на этот вопрос звучит неутешительно: абсолютного выздоровления достичь не удастся. Но не спешите впадать в панику. В XXI веке практически все заболевания имеют хроническое течение: гипертония, сахарный диабет, обструктивная болезнь легких и так далее. Причинами этих патологий являются не бактерии, с которыми врачи успешно научились бороться, а образ жизни и экологическая обстановка.
В основе ишемической болезни сердца лежит атеросклероз, который начинает развиваться с рождением человека. Нестабильная стенокардия — острое проявление этого процесса. Убрав симптоматику путем стентирования, мы не уничтожаем первопричину. Для предотвращения новых обострений необходим постоянный прием лекарств, которые мешают патологиям прогрессировать.
Все пациенты хотят свести к минимуму прием фармацевтических препаратов, и некоторые из них после наступления облегчения отменяют лечение. Выписка из стационара в их понимании означает свободу от лекарств, ведь боли уже нет. Увы, такое решение часто оборачивается против них тяжелыми последствиями — больничной койкой и угрожающими жизни осложнениями.
В завершение хочу добавить, что сердечно-сосудистые болезни не всегда можно победить, но их вполне реально предупредить. Контроль веса, отказ от курения, регулярная физическая активность, нормальный уровень холестерина и глюкозы помогут вам в борьбе за свое здоровье.
Важной частью моей работы является профилактическое просвещение пациентов. Каждый занимается своим делом, и мое — помогать людям избавиться от сердечных проблем. Поскольку сделать это можно только на ранних стадиях развития патологии или на этапе формирования предрасположенности к ней, я много внимания уделяю вопросам питания, образа жизни и скрининга. Только таким образом — сообща — мы сможем существенно укрепить здоровье нации.
Источник