Худеют ли от таблеток от холестерина
Содержание статьи
Статины: польза и вред. Диета при приеме статинов. — Семейная клиника ОПОРА г. Екатеринбург
Польза и вред статинов почти равны?
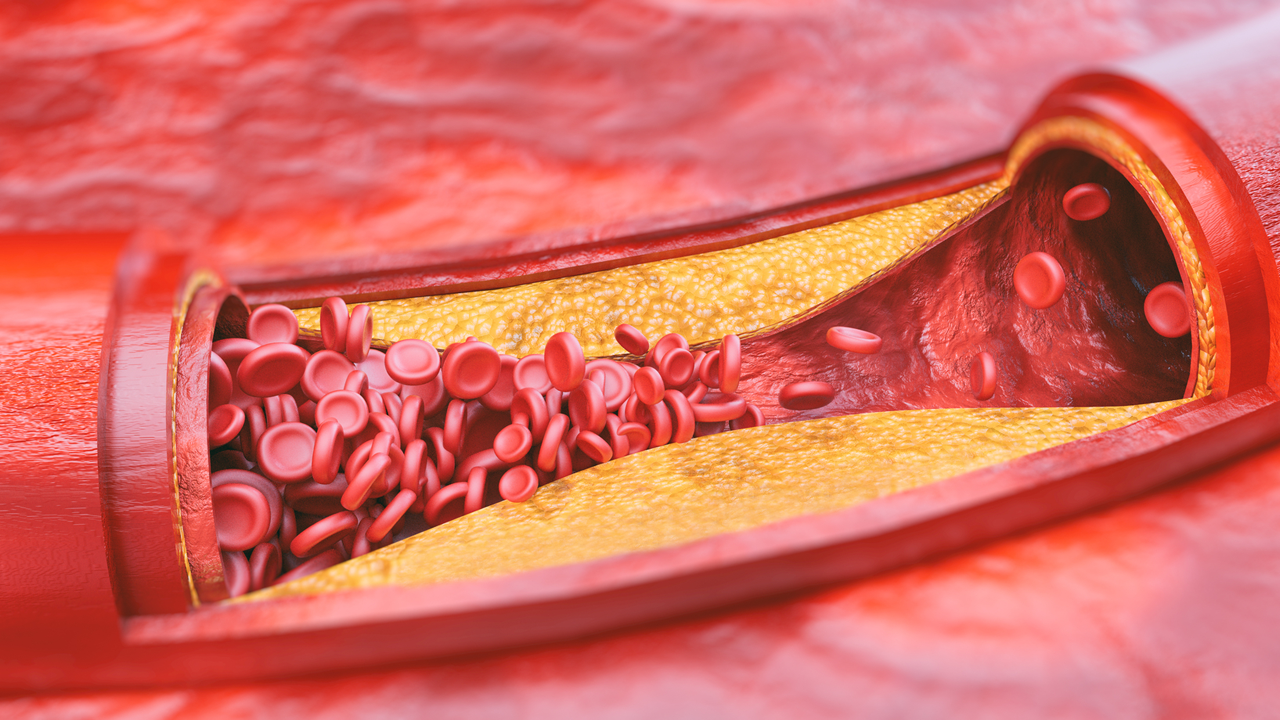
Статины – группа препаратов, понижающих уровень «плохого» холестерина (ЛПНП) и триглициридов и повышающих уровень «хорошего» холестерина (ЛПВП), что позволяет замедлить прогрессирование атеросклероза сосудов.
Казалось бы,
найдена панацея от самого опасного заболевания современности – атеросклероза.
Но, не всё так просто!
Считая
повышенный уровень холестерина причиной образования бляшек в артериях
(атеросклерозу), на самом деле ученые мужи до сих пор ломают головы над точной
прямой причиной возникновения атеросклероза. Обозначены лишь некоторое
вероятные факторы появления и развития этого опасного заболевания и повышенный уровень холестерина входит в их
число.
Поэтому при
сердечно-сосудистых заболеваниях и для их профилактики врачи рекомендуют
следить за уровнем холестерина и при необходимости регулировать.
Наука о пользе статинов
По данным
многолетнего исследования, отмечены следующие изменения в результате приема
статинов:
- снижение уровня ЛПНП (липопротеинов
низкой плотности, или «плохого» холестерина) на 35%; - повышение уровня ЛПВП (липопротеинов
высокой плотности, или «хорошего» холестерина) на 8%; - сокращение инсультов на 30% и
инфарктов миокарда на 42%.
Согласно проведенным исследованиям, после приема препаратов
была отмечена положительная динамика у пациентов, страдающих ишемической
болезнью сердца (ИБС).
У некоторых пациентов отмечается наследственная предрасположенность к повышенному холестерину (гиперхолестеринемия). С детства им приходится снижать его уровень, регулярно принимая статины. Это значительно снижает риск ИБС, по данным исследования проведенного Академическим медицинским центром в Амстердаме.
Показания к применению
Статины
активно назначаются пациентам с повышенным уровнем холестерина. В настоящее
время некоторые врачи стараются отходить от этой практики и выписывают препарат
всё с большей осторожностью более узкой группе лиц -пациентам с высоким уровнем
холестерина и наличием факторов риска по сердечно-сосудистым заболевания, в
частотности:
- пациентам со стенокардией, а также перенесшим инфаркт, инсульт;
- пациентам с ишемической болезнью сердца;
- пациентам с коронарным синдромом;
- пациентам-гипертоникам, относящимся к группе риска по сердечно-сосудистым заболеваниям;
- лицам, страдающим сахарным диабетом;
- людям с гомозиготной семейной гиперхолестеринемией, которая не поддается лечению с помощью гиполипидимических лекарственных средств;
- пациентам, страдающим атеросклеротическими поражениями сосудов. К таким заболеваниям относятся атеросклероз церебральных сосудов, нижних конечностей, почечных артерий, а также наличие атеросклеротических бляшек в сонной артерии;
Почему возникает тенденция к снижению
активного применения статинов?
Ответ прост —
статины далеко не безвредный препарат.
Возможный вред от применения статинов.
Активный приём статинов может спровоцировать развитие мышечных болей, неврологических проблем и проблем с суставами. Многие пациенты, регулярно принимающие статины, жалуются на мышечные боли и отмечают, что стали менее энергичными, иногда чувствуют слабость и усталость.
Помимо этого, специалисты установили, что статины способствуют увеличению массы тела и повышению сахара в крови, тем самым увеличивая угрозу возникновения сахарного диабета.
Особенно осторожно препарат назначают людям, имеющим симптомы катаракты или уже страдающим этим заболеванием в связи с повышением рисков развития данного недуга.
С подробной информацией о всех возможных побочных эффектах и противопоказаниях, ознакомьтесь в инструкции по медицинскому применению препарата.
Есть
ещё один побочный вред, отмеченный среди принимающих статины.
Статины дают ложное
чувство безопасности
Предварительные исследования показали, что статины могут давать ложное чувство безопасности — по мнению большинства людей они становятся невосприимчивы к острым нарушениям со стороны сердечно-сосудистой системы (инфаркту или инсульту) и имеют хорошее здоровье сосудов и сердца после начала приема статинов. Одно исследование показало, что принимающие препараты потребляли большее количество калорий и жиров и имели более высокий ИМТ (индекс массы тела), чем не принимающие статины пациенты. Другое исследование показало, что принимающие статины менее склонны заниматься физической активностью, чаще ведут малоподвижный образ жизни.
Такая ситуация потенциально опасна. Поскольку только вкупе —
здоровый образ жизни пациента и прием статинов по назначению врача способны
обеспечить максимальную защиту от опасных последствий сердечно-сосудистых
заболеваний.
Физическая активность и диета при приеме статинов.
Изменения образа жизни, в том числе увеличение физической
активности, снижение массы тела, здоровое питание и управление стрессом, отказ
от курения приносят максимальную отдачу, особенно в сочетании с приемом
статинов при сердечно-сосудистых заболеваниях. Доказано, что снижение веса
всего на 5% значительно уменьшает риск заболеваний сердца и сосудов за счет улучшения
артериального давления, сосудистой функции, липидного обмена. Преимущества,
которые препараты статинов не могут обеспечить в одиночку.
Изменения в питании являются важной частью поддержания здоровья сердца. Наиболее оптимальными считаются традиции средиземноморской кухни. Обилие свежих овощей (замороженные тоже подойдут), зелени, оливковое масло, рыба, нежирные сыры. Никаких полуфабрикатов и консервантов. Полностью исключены трансжиры – маргарин, фаст-фуд, мясные полуфабрикаты. Это, несомненно приносит свои плоды: в Греции, Испании, Италии и других странах побережья смертность от сердечно-сосудистых заболеваний на порядок ниже, чем в России и Америке.

Подробнее о кардионагрузках.
Наше сердце – мышца, которую чтобы она стала крепче и сильнее
нужно регулярно тренировать. Но в отличие от занятий по созданию рельефных мышц
тела, когда требуются упорные силовые тренировки, аэробные кардиотренировки
могут быть приятными и не столь утомительными. Пробежка или прогулка в быстром
темпе по парку со звуками приятной музыки из плеера, плавание, велопрогулка или
танцы, любимая игра – футбол, баскетбол… Выбирайте, что больше по душе и от
каких видов аэробных занятий испытываете наибольшее удовольствие. Вас должен
привлекать не только результат – здоровое сердце, но и сам процесс. Иначе рано
или поздно Вы начнете отлынивать и уставать от занятий. Также одно из важных
условий выбора той или иной нагрузки является отсутствие ограничений по
состоянию здоровья.
Занимайтесь в комфортном для себя темпе, постепенно
увеличивая продолжительность и интенсивность. Можно начать с 5-10 минут в день.
Просто, например, поднимаясь по лестнице, не используя лифт. Даже такая простая
ежедневная кардионагрузка, не требующая денег и времени, хорошо отразится на
вашем здоровье. Постепенно увеличивайте продолжительность аэробных занятий до
минимума — 30 минут в день. Если у вас нет возможности выполнить такую
тренировку за один раз, то можно разбить на 2-3 более короткие тренировки,
выполняя их в удобное для вас время в течение дня. Перед тренировкой необходимо
сделать разогревающие упражнения.
Во время
занятий следите за своим самочувствием. При давлении в груди, отдышки,
стенокардии, головокружении занятие лучше прекратить и посоветоваться с врачом.
Выводы.
Несмотря на негатив, который сегодня льется со страниц интернета, польза от статинов достаточна велика. Прежде всего они показаны людям, страдающим гиперхолестеринемией и пациентам, перенёсшим сердечный приступ или инсульт. Статины являются одними из средств, действие которых направлено на предотвращение повторных эпизодов. Как считают многие специалисты, «побочка» препарата в отношении веса и риска диабета может быть нивелирована, благодаря правильному питанию и увеличению физической активности.
Пить или не пить статины необходимо решать с лечащим врачом с учетом уже существующих заболеваний и с оценкой возможных рисков.
Подробнее о питании и физической активности читайте в статье:
Источник
Методы снижения холестерина: прием лекарств, похудение, ограничение
Если врач после обследования говорит человеку, что его уровень ЛПНП («плохого» типа холестерина) слишком высок, необходимо подумать о том, как снизить его концентрацию. Нарушение баланса жиров плазмы провоцирует серьезные болезни сердца, поражения сосудов (атеросклероз) и диабет, повышает риск инсульта. Чтобы снизить уровень «плохого» холестерина, зачастую недостаточно только коррекции питания и похудения, могут потребоваться еще определенные лекарства.
Как снизить холестерин?

Врачи говорят на приеме, что есть ряд шагов, которые может предпринять пациент для снижения уровня «плохого» холестерина. Гораздо проще снизить концентрацию ЛПНП, чем повысить уровень ЛПВП («хороший» холестерин), но для профилактики серьезных болезней стоит попытаться сделать и то, и другое. Недавнее исследование, опубликованное в Postgraduate Medical Journal, показало, что повышение уровня «хорошего» холестерина у пациентов, которые также активно понижают уровень «плохого», может снизить риск сердечно-сосудистых болезней.
В зависимости от изначального уровня холестерина, достижение целевого уровня может потребовать сочетания приема лекарств, изменений образа жизни, особенно похудения, и коррекции питания. Какие же препараты и дополнительные методы могут применяться?
Статины: лекарства, влияющие на уровень холестерина
Прием статинов может снизить «плохой» холестерин на 10% (в самой низкой дозе), а при приеме самых высоких доз снижение достигает 55%. Однако, эти лекарства обладают рядом побочных эффектов, ограничивающих их применение у некоторых групп пациентов. У небольшого процента людей, принимающих статины, возникает тяжелая миопатия, которая проявляется мышечным дискомфортом или слабостью. Лекарства также повышают уровень ЛПВП-холестерина, как правило, на 5—10%, но этого недостаточно, чтобы добиться значительных изменений липидного профиля плазмы. Для более выраженного снижения уровня холестерина иногда статины назначают в сочетании с другими лекарствами.
Ингибиторы абсорбции холестерина могут стать вариантом для тех, кто не может принимать статины из-за побочных эффектов. Существует только один такой препарат — эзетимиб. Исследование 2003 года показало, что, если принимать лекарство отдельно или в сочетании с другими препаратами, снижающими уровень холестерина, снижение ЛПНП достигает 15—20%, повышается и уровень ЛПВП, но, как и в случае статинов, не намного — на 2,5—5%.
При диабете или других болезнях
Такие препараты, как секвестранты желчных кислот, могут снижать уровень холестерина примерно на 10-20%. В сочетании со статинами они могут снизить холестерин более чем на 40%. Препараты этого класса (холестирамин, колестипол и колесевелам) выпускаются в форме таблеток или порошка. Порошок перед приемом необходимо смешать с водой или соком. Эти препараты дают дополнительное преимущество при диабете и некоторых болезнях пищеварения: последние исследования показали, что они помогают снизить уровень глюкозы в крови.
Никотиновая кислота (ниацин, водорастворимый витамин В3) снижает ЛПНП на 10—20% и является единственным лекарством, которое может оказать реальное влияние на «хороший» холестерин, повышая его уровень на 15—35%. Однако ниацин и фибраты используются недостаточно, обладая рядом побочных эффектов, особенно у пациентов, имеющих хронические болезни сердца. Большинство людей, которые принимают ниацин, жалуются на покраснение кожи и ощущение тепла, особенно на лице, шее и ушах, а также на колебания давления и недомогание.
Еще один класс препаратов — фибраты наиболее эффективны для снижения уровня триглицеридов и повышения уровня ЛПВП. Эти лекарства обычно снижают ЛПНП на 10-20%, а повышение уровня ЛПВП обычно составляет около 10—15%.
Похудение и поддержание здорового веса

Похудение даже на 5-10% может привести к снижению вредного холестерина, хотя уровень будет более выраженным, если внести постоянные коррективы в питание и поддерживать здоровый вес. Важно иметь в виду, что на фоне похудения уровень ЛПВП может снизиться, но поддержание нового веса может снова привести к повышению холестерина. Похудение должно быть плавным, за счет расширения физической нагрузки и коррекции питания, перехода на более здоровый рацион.
Упражнения могут повысить уровень полезного холестерина, хотя обычно незначительно. Для малоподвижных людей с низким уровнем «хорошего» холестерина и сердечными болезнями даже небольшая физическая нагрузка может быть очень полезна. Похудение и физическая активность должны сопровождаться изменением состава тела, уменьшением количества жира, увеличением объема мышц. Если имеются серьезные болезни, процесс похудения и нагрузки должен контролировать врач.
Ограничение насыщенных жиров
Употребление насыщенных жиров приводит к повышению уровня «плохого» холестерина, наряду с «хорошим» и концентрацией триглицеридов. Эти жиры в основном содержатся в продуктах животного происхождения, таких как говядина, ягненок, птица, свинина, сливочное масло, сливки и молоко, а также в кокосовом, пальмовом и какао-масле. «Ученые считают, что плохой холестерин является более серьезной проблемой, нежели незначительное повышение «хорошего», поэтому важно ограничить потребление в питании насыщенных жиров. Рекомендуется ограничить насыщенные жиры менее чем 7% от общего количества ежедневных калорий. Уменьшение содержания насыщенных жиров в рационе приведет, хотя и к небольшому, но снижению ЛПНП.
Стоит избегать трансжиров, они в относительно небольшом объеме содержатся в некоторых продуктах животного происхождения и добавляются во многие продукты промышленного производства. Эти жиры образуются в процессе гидрогенизации при производстве маргарина, спредов и растительных масел. Избыток трансжиров может увеличить ЛПНП и уменьшить ЛПВП.
Нужно стараться ограничить потребление трансжиров менее чем до 1% от общего количества калорий в сутки. Если ингредиенты содержат слово «гидрогенизированые» или «частично гидрогенизированные», то там присутствуют трансжиры.
Пройдите тестСоблюдаете ли вы правила здорового питания?
Знаете ли вы принципы здорового питания? Пройдите тест и узнайте всю правду о вашей диете!
Использованы фотоматериалы Shutterstock
Источник
Статины — польза или вред, совместимость, показания и противопоказания
«Высокий холестерин» не болит, но именно он может приводить к развитию атеросклероза. Атеросклероз поражает сердечно-сосудистую систему, приводит к образованию атеросклеротических бляшек и нарушениям кровоснабжения. Нередко это заканчивается инфарктами, инсультами.
Сегодня существует немало препаратов из группы статинов. Доказана их эффективность в снижении смертности от сердечно-сосудистых заболеваний, но продолжаются споры об их безопасности. Для достижения и удержания нужных показателей липидного обмена требуется длительный прием препаратов, но многие пациенты не выполняют рекомендации, отчего эффективность лечения резко снижается. Что говорить о пациентах, когда врачи имеют разные мнения на этот счет.
Что такое статины
Статины — это группа гиполипидемических препаратов. Они замедляют работу одного из главных ферментов, участвующих в синтезе холестерина — ГМК-КоА-редуктазы. Это приводит к уменьшению синтеза холестерина в печени.
Снижение синтеза холестерина в гепатоцитах увеличивает количество рецепторов к липопротеидам низкой плотности (ХС ЛПНП) и последующему захвату их из кровотока. Кроме того, возможно, некоторое снижение образования ЛПНП за счет угнетения синтеза в печени их предшественника — липопротеидов очень низкой плотности (ЛПОНП). Так статины способствуют снижению общего ХС, ХС ЛПНП и ХС ЛПОНП в плазме крови. Одновременно препараты этой группы способны уменьшить уровень ТГ и несколько повысить уровень «хорошего холестерина» (липопротеидов высокой плотности). Эффективность снижения уровня холестерина в крови зависит от дозы препарата. Для получения нужного уровня снижения требуются достаточно высокие дозы.
Вклад в пользу статинов вносят и их многочисленные дополнительные свойства:
- улучшению функциональной активности эндотелия;
- стабилизации атеромы (атеросклеротической бляшки);
- противовоспалительный, иммуномодулирующией и антитромботический эффекты;
- позитивное влияние на костный метаболизм.
Статины полезны не только своей способностью снижать холестерин в крови.
Виды статинов
В группе статинов препараты отличаются путями, по которому идет их обмен, силой подавления образования холестерина, лекарственными взаимодействиями. Лекарства отличаются не только названиями, но и действующим веществом:
- розувастатин (Крестор, Мертенил);
- аторвастатин (Липримар, Аторис);
- ловастатин;
- симвастатин (Симвастатин Алколоид);
- флувастатин;
- питавастатин (Ливазо).
Показания
Препараты этой группы назначает только врач и он подбирает какое действующее вещество подойдет, его дозировку. Обычно для этого определяют риск сердечно-сосудистых событий по специальной шкале, опроснику, сдаются анализы для определения липидного спектра и биохимических показателей крови. Сегодня статины назначают не только после инфарктов, инсультов как вторичную профилактику. При определенных условиях, высоком риске, врач может использовать статины в первичной профилактике сердечно-сосудистых заболеваний.
Минусы
Но есть и нерешенные вопросы в лечении статинами. Так от 40 до 75% пациентов прекращают прием статинов в течение 1-2 лет после начала лечения. Причинами этого пациенты называют: опасение развития нежелательных эффектов из инструкции к препарату (46%), неверие в то, что лекарство продлевает жизнь (29,4%), прием большого количества других таблеток (27,6%), забывчивость (26,5%), плохой контроль уровня ХС крови на фоне приема лекарства (18,8%), отмену препарата нелечащим врачом (13,5%). При этом реальное развитие нежелательных эффектов на терапии статинами наблюдалось только у 11,7% пациентов, причем их проявления были легкой и умеренной степени выраженности.
Мышечные симптомы
Частота развития симптомов поражения мышц составляет 7-29% по разным данным. К ним относят:
- мышечную боль;
- мышечную слабость;
- мышечное воспаление, устанавливаемое на основании исследования образца мышечной ткани и/или по данным магнитно-резонансной томографии (МРТ);
- мионекроз — мышечное повреждение, определяемое по значительному повышению уровня креатинкиназы (КК) сыворотки крови;
- рабдомиолиз — разрушение мышечной ткани с острым повреждением почек с повышением креатинина сыворотки;
- аутоиммунная миопатия — редкое осложнение, сопровождающееся тяжелым поражением мышц даже после отмены препарата;
Причины этого изучены недостаточно. По одной версии происходит снижение коэнзима Q10 в мышечной ткани и снижение уровня витамина D. Затрагивается работа митохондрий.

Мышечные симптомы встречаются в 7-29%.
Симптомы, как правило, появляются в обеих руках или ногах. Срок появления около 4-6 недель после начала приема статинов. Иногда при болезнях суставов, связок происходит усиление боли. Возможно, этому способствует мышечная слабость. Необычно, но физически активные люди чаще страдают от мышечных симптомов.Так в одном из исследований указывалось, что спортсмены хуже переносят липидснижающую терапию.
По данным исследований, эти симптомы встречаются редко. Но в сами исследования часто не допускаются пациенты старшего возраста, с нарушениями функции печени и почек, принимающие определенные лекарственные препараты, то есть нельзя сказать, что это обычный пожилой человек с «букетом болезней».
Сахарный диабет и инсулинорезистентность
Установлено, что длительный прием статинов при определенных факторах может способствовать развитию инсулинорезистентности и сахарного диабета. Об этом говорят не только данные исследований, но и национальные рекомендации некоторых стран.
Факторами риска развития СД при приеме липидоснижающих препаратов могут стать:
- высокий индекс массы тела (ИМТ);
- пожилой возраст;
- сердечная недостаточность;
- перенесенный инфаркт миокарда в последние полгода и высокий кардиоваскулярный риск;
- семейная предрасположенность к СД 2 типа;
- азиатская раса;
- курение, злоупотребление алкоголем.
Воздействие на печень
При приеме статинов для снижения негативного влияния на печень необходимо исключить прием:
- алкоголя;
- лекарственных препаратов, обмен которых в печени идет по таким же путям (например, амиодарон, сульфаниламиды, метилдофа, циклоспорин).

Статины могут негативно влиять на поврежденную печень.
Не следует их назначать при активном вирусном гепатите, пока показатели печени не вернутся к норме.
Взаимодействие с лекарствами
Статины обладают множественным эффектом. Это происходит из-за того, что они действуют не изолированно, а затрагивают многие химические реакции в организме. Особенно это важно у пациентов принимающих множество лекарственных препаратов по поводу сердечно-сосудистых заболеваний.
Что делать?
Задумавшись о приеме статинов стоит понимать, что это не «волшебная таблетка». И даже длительная терапия на многие годы для увеличения продолжительности жизни будет эффективной только в комплексном подходе, так как развитие атеросклероза зависит не только от приема препаратов. Схемы терапии меняются, но никто не отменял собственных усилий, которые должен делать человек. Нужно поменять образ жизни, который десятилетиями приводил к накоплению проблем.
Диета. Оптимальной диетой для профилактики ССЗ, связанных с атеросклерозом, признана средиземноморская диета. Рекомендуется высокое содержание овощей, бобовых, цельнозерновых продуктов, фруктов, рыбы и ненасыщенных ЖК (особенно оливкового масла). Возможно умеренное потребление алкоголя (в основном красного вина, преимущественно с пищей). Держать в рационе низкий процент красного мяса, молочных продуктов и насыщенных жиров.
Отказ от курения. Курение одна из причин развития атеросклероза. Риск смерти или развития острого инфаркта миокарда у продолжающих курить, после успешной операции по восстановлению проходимости коронарных сосудов, почти в 2 раза выше, чем у некурящих. Отказ от курения уже в течение первого года снижает риск развития ИБС на 50%, а при отказе от курения в течение 5-15 лет риск развития ОКС и инсульта уравнивается с некурящими.

Курение — одна из причин развития атеросклероза.
Физическая активность. Установлено, что сокращение сидения перед телевизором до 2 ч в день увеличивает продолжительность жизни на 1,4 года. Лучшее начало увеличения физической активности это ходьба, особенно в возрасте от 60 лет. Основной принцип плавное повышение интенсивности и объема в течение нескольких недель.
Так обсудив с врачом все плюсы и возможные риски приема статинов нужно придерживаться выбранного пути многие годы для достижения результата.
Литература:
- Бубнова М.Г. СОВРЕМЕННЫЕ ВОЗМОЖНОСТИ ИЗМЕНЕНИЯ ОБРАЗА ЖИЗНИ И ТЕРАПИИ СТАТИНАМИ В ПРОФИЛАКТИКЕ СЕРДЕЧНО-СОСУДИСТЫХ ЗАБОЛЕВАНИЙ//CardioСоматика 2017 №3
- Бубнова М.Г. НЕЖЕЛАТЕЛЬНЫЕ ЭФФЕКТЫ ТЕРАПИИ СТАТИНАМИ: РЕАЛЬНЫЕ ДОКАЗАТЕЛЬСТВА//CardioСоматика 2019 №1
Источник