Набор холестерин низкой плотности
Содержание статьи
Холестерин-ЛПОНП (в том числе триглицериды) в %CITY_P%
Код 1.11.
Венозная кровь
- Приём, исследование биоматериала
- Показания к назначению
- Описание
Приём и исследование биоматериала
Приём материала
- Можно сдать в отделении Гемотест
- Можно сдать анализ дома
Комплексы с этим исследованием
Когда нужно сдавать анализ Холестерин-ЛПОНП (в том числе триглицериды)?
1. Диагностика нарушений липидного обмена;
2. Оценка атерогенных сдвигов в крови и риска развития патологии коронарных сосудов.
Подробное описание исследования
Холестерин-ЛПОНП (липопротеинов очень низкой плотности) – это основные липопротеины осуществляющие транспорт экзогенных липидов в плазме. Гиперлипопротеинемия, обусловленная ЛПОНП, как и хиломикронами, придаёт плазме мутный вид, что отмечается как наличие хилёза.
Основная роль этих частиц – транспорт триглицеридов из печени в периферические ткани. ЛПОНП, помимо этого, служат основным предшественником липопротеидов низкой плотности (ЛПНП). В метаболизме триглицеридов и клиренсе плазмы от ЛПОНП важную роль играет тканевой фермент – липопротеиновая липаза. Липопротеины очень низкой плотности относят к высокоатерогенным липопротеинам, участвующим в механизме образования атеросклеротических бляшек: повышенное поглощение макрофагами ЛПОНП обуславливает выраженное накопление в них холестерина и образование пенистых клеток.
Триглицериды – сложные эфиры глицерина и высших жирных кислот. Нейтральный жир, поступающий с пищей, гидролизуется в просвете тонкого кишечника, образующиеся в результате глицерин и жирные кислоты используются клетками слизистой оболочки тонкого кишечника для ресинтеза триглицеридов, которые включаются в состав хиломикронов. Образующиеся в процессе липолиза жировой ткани свободные жирные кислоты используются в печени для биосинтеза триглицеридов, которые секретируются в кровяное русло в составе липопротеинов очень низкой плотности (ЛПОНП). Если содержание триглицеридов в сыворотке больше 5,6 ммоль/л. сыворотка становится хилёзной (мутной).
Наибольшее клиническое значение имеет повышение уровня триглицеридов и холестерина ЛПОНП при так называемых дислипопротеидемиях (нарушениях липидного обмена), особенно тех из них, которые значительно повышают риск развития атеросклероза и ишемической болезни сердца (ИБС). Своевременное выявление повышенного уровня атерогенных фракций липидов (в том числе триглицеридов и ЛПОНП) позволяет провести адекватное лечение холестеринснижающими препаратами и, тем самым, предотвратить сердечно-сосудистые осложнения. Кроме того, повышенное содержание триглицеридов и ЛПОНП может отмечаться при вирусных гепатитах, механических желтухах, обусловленных закупоркой желчных протоков камнем или сдавлением их опухолью, увеличенными лимфоузлами и т.д., при остром и хроническом панкреатите, сахарном диабете, подагре, заболеваниях почек, протекающих с нефротическим синдромом, гипотиреозе. Возможно также увеличение уровня триглицеридов и ЛПОНП в крови при приеме кортикостероидов, гормональных контрацептивов.
Снижение количества этих липидов в крови обычно выявляется при гипертиреозе (повышенный синтез гормонов щитовидной железы), гиперпаратиреозе (увеличение выработки паратгормона паращитовидными железами), при циррозе печени с выраженной печеночной недостаточностью, при длительном голодании и кахексии (истощении), синдроме мальабсорбции (нарушение всасывания в кишечнике вследствие различных причин), хронических обструктивных заболеваниях легких.
Липопротеиды очень низкой плотности – разнородная группа частиц с диаметром 30 — 80 нм (мельче хиломикронов, но больше остальных липопротеидов). Это основное средство для транспорта экзогенных липидов в плазме. Гиперлипемия, обусловленная ЛПОНП, как и хиломикронами, придаёт плазме мутный вид, что отмечается как наличие хилёза, но в отличие от липемии, обусловленной хиломикронами, мутность, обусловленная ЛПОНП, не отделяется в виде слоя при хранении плазмы в течение 12 — 18 часов при 4°С. Гетерогенность размеров ЛПОНП определяется различием содержания в них как белков, так и липидов. Более крупные частицы содержат относительно больше неполярных триглицеридов и меньше фосфолипидов и холестерина, чем мелкие.
Основное место синтеза ЛПОНП – печень, небольшое количество их поступает в плазму из кишечника. Основная роль этих частиц – транспорт триглицеридов из печени в периферические ткани. ЛПОНП, помимо этого, служат основным предшественником липопротеидов низкой плотности (ЛПНП). Период полужизни ЛПОНП в плазме составляет 6 — 12 часов.
Что ещё назначают с этим исследованием?
1.13.
Венозная кровь
1 день
1.8.
Венозная кровь
1 день
1.10.
Венозная кровь
1 день
1.9.
Венозная кровь
1 день
Другие названия этого исследования
Названия на английском языке
LDL,LDL-C
Названия на русском языке
ЛПОНП,Холестерол – липопротеины очень низкой плотности,ХС ЛПОНП
- Подготовка к исследованию
- Противопоказания и ограничения
Подготовка к исследованию
1. Кровь следует сдавать в утренние часы (8.00-11.00) строго натощак, после 12-14 часового голодания
2. Накануне исследования (в течение 24 часов) исключить алкоголь, интенсивные физические нагрузки, прием лекарственных препаратов (по согласованию с врачом).
3. Исключить физическое напряжение (бег, быстрый подъем по лестнице), эмоциональное возбуждение. За 15 минут до сдачи крови рекомендуется отдохнуть, успокоиться.
4. Не следует сдавать кровь для лабораторного исследования сразу после физиотерапевтических процедур, инструментального обследования, рентгенологического и ультразвукового исследований, массажа и других медицинских процедур.
5. При контроле лабораторного показателя в динамике рекомендуется проводить повторные исследования в одинаковых условиях – в одной лаборатории, сдавать кровь в одинаковое время суток и пр.
6. Кровь для исследования нужно сдавать до начала приема лекарственных препаратов или не ранее, чем через 10–14 дней после их отмены. Для оценки контроля эффективности лечения любыми препаратами нужно проводить исследование спустя 7–14 дней после последнего приема препарата.
Если Вы принимаете лекарства, обязательно предупредите об этом лечащего врача.
Противопоказания и ограничения
Факторы, влияющие на результаты исследований
Концентрация холестерина время от времени может изменяться, это нормально. Единичное измерение не всегда отражает обычный уровень, поэтому иногда может потребоваться пересдать анализ через 1-3 месяца.
Повышают уровень холестерина липопротеинов очень низкой плотности ( ХС ЛПОНП):
1. беременность (липидограмму следует делать по меньшей мере через 6 недель после рождения ребенка),
2. длительное голодание,
3. сдача крови стоя,
4. анаболические стероиды, андрогены, кортикостероиды,
5. курение,
6. прием пищи, содержащей животные жиры.
Снижают уровень ХС ЛПОНП:
1. нахождение в положении лежа,
2. аллопуринол, клофибрат, колхицин, противогрибковые препараты, статины, холестирамин, эритромицин, эстрогены,
3. интенсивная физическая нагрузка,
4. диета с низким содержанием холестерина и насыщенных жирных кислот и, напротив, высоким содержанием полиненасыщенных жирных кислот.
Интерпретация результата
Повышение значений:
1. первичные гиперлипидемии III, IV, V типов;
2. вторичные дислипидемии, сопровождающие патологические состояния: ожирение, хроническая почечная недостаточность, нефротический синдром, диализ, сахарный диабет с кетоацидозом, гипотиреоз, хронический алкоголизм острый и хронический панкреатит, гипофизарная недостаточность;
3. болезнь Нимана-Пика;
4. системная красная волчанка;
5. беременность (3-й триместр);
6. гликогенозы.
Источник
Холестерол – липопротеины низкой плотности (ЛПНП)
Липопротеины низкой плотности – основные переносчики холестерола (холестерина) в организме. Холестерол, входящий в их состав, считается «вредным», так как при его избытке повышается риск появления в артериях бляшек, которые могут приводить к их закупорке и вызывать инфаркт или инсульт.
Синонимы русские
ЛПНП, липопротеины низкой плотности, ЛНП, ХС ЛПНП, холестерин липопротеинов низкой плотности, холестерол бета-липопротеидов, бета-липопротеины, бета-ЛП.
Синонимы английские
LDL, LDL-C, low-density lipoprotein cholesterol, Low density lipoprotein.
Метод исследования
Колориметрический фотометрический метод.
Единицы измерения
Ммоль/л (миллимоль на литр).
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Не принимать пищу в течение 12 часов до исследования.
- Исключить физическое и эмоциональное перенапряжение и не курить в течение 30 минут перед исследованием.
Общая информация об исследовании
Холестерол (ХС, холестерин) – жироподобное вещество, жизненно необходимое организму. Правильное научное именование этого вещества — «холестерол» (окончание -ол указывает на принадлежность к спиртам), однако в массовой литературе получило распространение именование «холестерин», которым мы будем пользоваться в дальнейшем в этой статье. Холестерин участвует в образовании клеточных мембран всех органов и тканей тела. На основе холестерина создаются гормоны, которые необходимы для развития организма и реализации функции воспроизведения. Из холестерина образуются желчные кислоты, с помощью которых в кишечнике всасываются жиры.
Холестерин нерастворим в воде, поэтому для перемещения по организму он «упаковывается» в белковую оболочку, состоящую из аполипопротеинов. Получившийся комплекс (холестерол + аполипопротеин) называется липопротеином. В крови циркулирует несколько типов липопротеинов, различающихся пропорциями входящих в их состав компонентов:
- липопротеины очень низкой плотности (ЛПОНП),
- липопротеины низкой плотности (ЛПНП),
- липопротеины высокой плотности (ЛПВП).
Холестерин ЛПНП считается «плохим», так как при его избытке в стенках сосудов возникают бляшки, которые могут ограничивать движение крови по сосуду, что грозит атеросклерозом и значительно повышает риск заболеваний сердца (ишемической болезни, инфаркта) и инсульта.
В печени производится достаточное для нужд организма количество холестерина, однако его часть поступает с пищей, в основном с жирным мясом и жирными молочными продуктами. Если у человека есть наследственная предрасположенность к повышению холестерина или он употребляет слишком много животных жиров, то уровень ЛПНП в крови может повыситься до опасных значений.
Для чего используется исследование?
- Чтобы оценить вероятность атеросклероза и проблем с сердцем (это наиболее важный показатель риска развития ишемической болезни).
- Для контроля за эффективностью диеты со сниженным количеством животных жиров.
- Для наблюдения за уровнем липидов после применения препаратов, снижающих холестерин.
Когда назначается исследование?
Анализ на ЛПНП обычно входит в состав липидограммы, которая также включает в себя определение общего холестерола, ХС ЛПОНП, ХС ЛПВП, триглицеридов и коэффициента атерогенности. Липидограмму могут назначать при плановых профилактических осмотрах или при увеличении концентрации общего холестерола, чтобы выяснить, за счет какой именно фракции он повышен.
Вообще, липидограмму рекомендуется делать всем людям старше 20 лет не реже одного раза в 5 лет, но в некоторых случаях даже чаще (несколько раз в год). Во-первых, если пациенту предписана диета с ограничением приема животных жиров и/или он принимает лекарства, снижающие уровень холестерина, – тогда проверяют, достигает ли он целевого уровня значений ЛПНП и общего холестерола и, соответственно, снижается ли у него риск сердечно-сосудистых заболеваний. И, во-вторых, если в жизни пациента присутствует один или несколько факторов риска развития сердечно-сосудистых заболеваний:
- курение,
- определенный возраст (мужчины старше 45 лет, женщины старше 55),
- повышенное артериальное давление (от 140/90 мм рт. ст.),
- повышенный холестерин или сердечно-сосудистые заболевания у членов семьи (инфаркт или инсульт у ближайшего родственника мужского пола моложе 55 лет или женского моложе 65),
- ишемическая болезнь сердца, перенесенный инфаркт сердечной мышцы или инсульт,
- сахарный диабет,
- избыточная масса тела,
- злоупотребление алкоголем,
- прием большого количества пищи, содержащей животные жиры,
- низкая физическая активность.
Если у ребенка в семье были случаи повышенного холестерина или заболеваний сердца в молодом возрасте, то впервые липидограмму ему рекомендуется сдавать в возрасте от 2 до 10 лет.
Что означают результаты?
Референсные значения:
Понятие «норма» не вполне применимо по отношению к уровню ХС ЛПНП. У разных людей, в жизни которых присутствует разное количество факторов риска, норма ЛПНП будет своей. Исследование на ХС ЛПНП используется для определения риска возникновения сердечно-сосудистых заболеваний, однако, чтобы точно определить его для какого-либо человека, необходимо учесть все факторы.
Повышение уровня холестерина ЛПНП может быть результатом наследственной предрасположенности (семейной гиперхолестеролемии) или избыточного приема с пищей животных жиров. У большинства людей с повышенным холестерином в той или иной мере задействованы оба фактора.
Согласно клиническим рекомендациям1, уровень
«Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. Российские рекомендации, VII пересмотр. 2020».
«2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk».
Возможные причины повышения уровня холестерина ЛПНП:
- холестаз – застой желчи, который может быть вызван заболеванием печени (гепатитом, циррозом) или камнями в желчном пузыре,
- хроническое воспаление почек, приводящее к нефротическому синдрому,
- хроническая почечная недостаточность,
- снижение функции щитовидной железы (гипотиреоз),
- плохо вылеченный сахарный диабет,
- алкоголизм,
- ожирение,
- рак простаты или поджелудочной железы.
Пониженный уровень ХС ЛПНП не используется в диагностике из-за низкой специфичности. Тем не менее его причинами могут быть:
- наследственная гипохолестеролемия,
- тяжелое заболевание печени,
- онкологические заболевания костного мозга,
- повышение функции щитовидной железы (гипертиреоз),
- воспалительные заболевания суставов,
- B12- или фолиеводефицитная анемия,
- распространенные ожоги,
- острые заболевания, острые инфекции,
- хроническая обструктивная болезнь легких.
Что может влиять на результат?
Концентрация холестерина время от времени может изменяться, это нормально. Единичное измерение не всегда отражает обычный уровень, поэтому иногда может потребоваться пересдать анализ через 1-3 месяца.
Повышают уровень холестерина липопротеинов очень низкой плотности ( ХС ЛПОНП):
- беременность (липидограмму следует делать по меньшей мере через 6 недель после рождения ребенка),
- длительное голодание,
- сдача крови стоя,
- анаболические стероиды, андрогены, кортикостероиды,
- курение,
- прием пищи, содержащей животные жиры.
Снижают уровень ХС ЛПОНП:
- нахождение в положении лежа,
- аллопуринол, клофибрат, колхицин, противогрибковые препараты, статины, холестирамин, эритромицин, эстрогены,
- интенсивная физическая нагрузка,
- диета с низким содержанием холестерина и насыщенных жирных кислот и, напротив, высоким содержанием полиненасыщенных жирных кислот.
Важные замечания
- Липидограмму необходимо сдавать, когда человек относительно здоров. После острого заболевания, инфаркта, хирургической операции следует подождать перед измерением холестерола как минимум 6 недель.
- ЛПНП, как правило, рассчитывают по следующей формуле: ХС ЛПНП = общий ХС – (ХС ЛПВП – ТГ (триглицериды)/2,2).
- В США липиды измеряются в миллиграммах на децилитр, в России и в Европе – в миллимолях на литр. Пересчет осуществляется по формуле ХС (мг/дл) = ХС (ммоль/л) × 38,5 или ХС (ммоль/л) = ХС (мг/дл) х 0,0259.
- ХС ЛПНП обычно рассчитывают, исходя из результатов других анализов, входящих в липидограмму: общего холестерола, ХС ЛПВП и триглицеридов – еще одного вида липидов, входящих в состав липопротеинов. Чаще достигается достаточно точный показатель, однако если уровень триглицеридов значительно повышен (> 10 ммоль/л) или перед сдачей анализа человек употребил много жирной пищи, результат может быть не вполне корректным. В этом случае ЛПНП измеряют напрямую.
Также рекомендуется
- Триглицериды
- Холестерол – липопротеины высокой плотности (ЛПВП)
- Коэффициент атерогенности
- Аполипопротеин A1
- Аполипопротеин B
Кто назначает исследование?
Врач общей практики, терапевт, кардиолог.
Источник
Биохимический анализ крови ЛПНП. Холестерин ЛПНП в лаборатории CMD
Метод исследования
- Энзиматический
Липопротеины низкой плотности (ЛПНП) — основной переносчик холестерина к периферическим тканям. Основной синтез ЛПНП происходит в печени и в энтероцитах. Каждая частица ЛПНП содержит только одну молекулу аполипопротеина апо В-100. Уровень ЛПНП коррелирует с риском развития атеросклероза. При наличии дисфункции эндотелия сосудов, ЛПНП-холестерин может включаться в состав атеросклеротических бляшек. Поэтому холестерин, содержащийся в ЛПНП, считается «плохим» холестерином.
Одной из первичных целей для профилактики и лечения риска сердечно-сосудистых заболеваний является уменьшение концентрации ЛПНП. В частности, уменьшение концентрации ЛПНП на каждый ммоль/л приводит к снижению фатальных сердечно-сосудистых осложнений (инфаркт миокард, смерть от ИБС, любой инсульт и т.д.) на 22%, осложнений связанных с поражением коронарных сосудов на 23%, общей смертности от ИБС на 20%, общей смертности от инсульта на 17%*.
*2019 ESC/EAS Guidelines for themanagement of dyslipidaemias: lipid modification to reduce cardiovascular risk The Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS)
Внимание! Категорию сердечно-сосудистого риска и меры профилактики определяет лечащий врач при очной консультации.
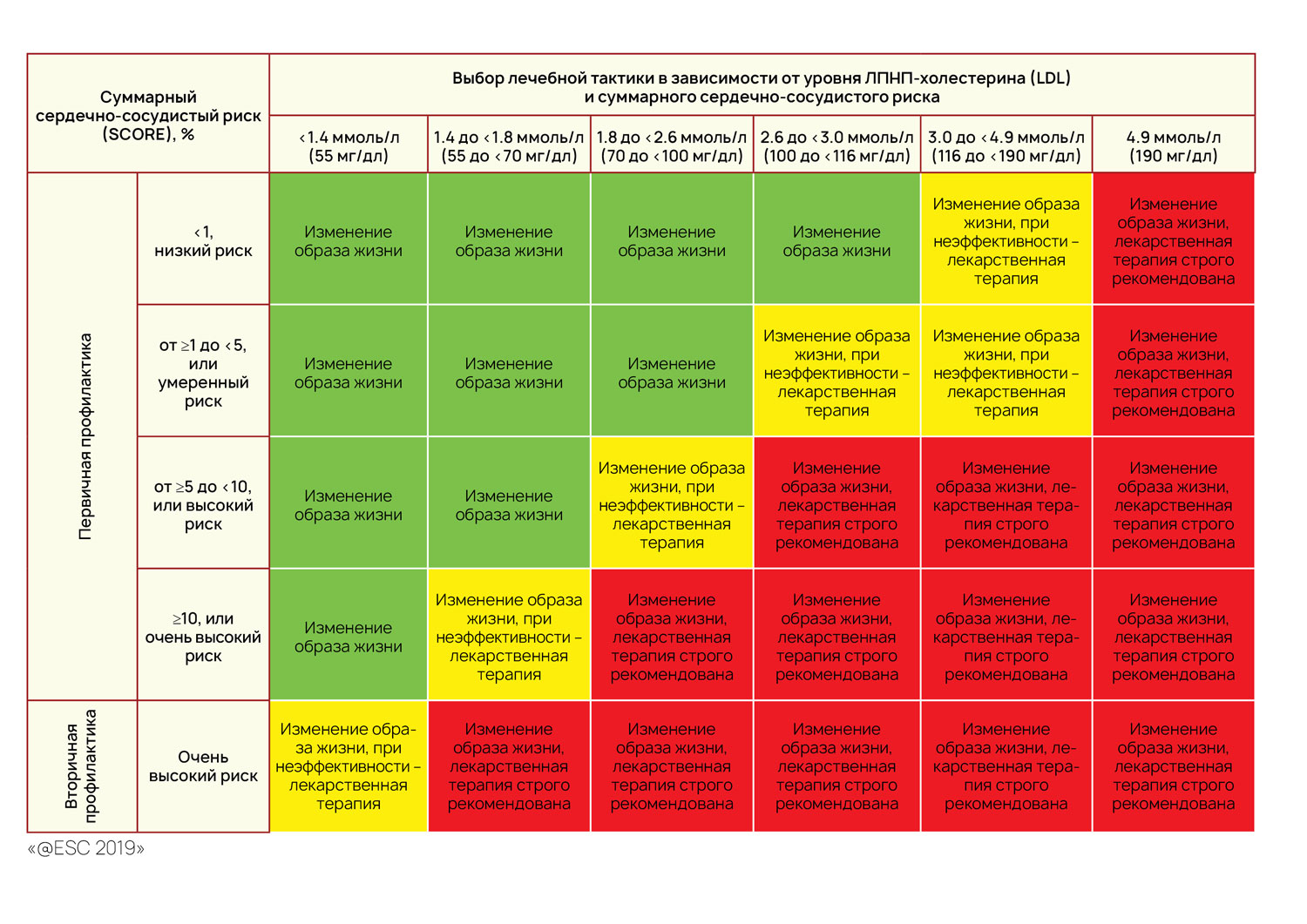
| Категории сердечно-сосудистого риска | |
|---|---|
| Очень высокий риск | Лица с любым из следующего: Подтвержденное клинически выраженное атеросклеротическое поражение сосудов, включающее в себя: острый коронарный синдром (инфаркт миокарда или нестабильная стенокардия), стабильная стенокардия, коронарная реваскуляризация (чрескожное коронарное вмешательство (ЧКВ), операция аортокоронарного шунтирования и другие процедуры восстановления проходимости сосудов), инсульт и транзиторная ишемическая атака, заболевание периферических артерий. Визуально подтвержденное атеросклеротическое поражение сосудов включает в себя значительный налет на коронарной ангиографии или КТ (мультисосудистая ишемическая болезнь с двумя крупными коронарными артериями, имеющими стеноз >50%), или на УЗИ сонной артерии. Сахарный диабет с повреждением органа-мишени (протеинурия, нейропатия, диабетическая стопа и т.д.), или раннее начало сахарного диабета 1 типа с большой продолжительностью (> 20 лет). Тяжелая хроническая болезнь почек (ХБП) (рСКФ <30 мл/ мин/1,73 м2). Значение риска по шкале SCORE ≥ 10%. Семейная гиперхолестеринемия с атеросклеротическим поражением сосудов или другим выраженным фактором риска (например, тяжелая артериальная гипертензия). |
| Высокий риск | Лица с наличием единичных факторов риска, в частности значениями общего холестерина > 8 ммоль/л или ЛПНП-холестерином (LDL) > 4,9 ммоль/л или АД > 180/110 мм рт. ст. Пациенты с семейной гиперхолестеринемией без других основных факторов риска. Пациенты с СД 2 типа без повреждения органа мишени, а так же с сахарным диабетом продолжительностью >10 лет. Умеренная ХБП (рСКФ 30-59 мл/мин/1,73 м2). Значения риска по шкале SCORE >5% и <10%. |
| Умеренный риск | Молодые пациенты с сахарным диабетом (СД1 <35 лет; СД2 <50 лет) с длительностью СД <10 лет, без других факторов риска. Значения риска по шкале SCORE > 1% и <5%. |
Низкий риск | Значения риска по шкале SCORE ˂ 1%. |
Показания к исследованию:
- Диагностика риска развития атеросклероза и сердечно-сосудистых заболеваний.
Референсные значения (вариант нормы):
| Возраст, годы | Мужчины | Женщины | Единицы измерения |
|---|---|---|---|
| < 1 | 0,5 — 3,9 | 0,5 — 3,9 | ммоль/л |
| 1 — 5 | 1,5 — 4,00 | 1,5 — 4,0 | |
| 5 — 10 | 1,63 — 3,34 | 1,76 — 3,63 | |
| 10 — 15 | 1,66 — 3,44 | 1,76 — 3,52 | |
| 15 — 20 | 1,61 — 3,37 | 1,53 — 3,55 | |
| 20 — 25 | 1,53 — 3,81 | 1,48 — 4,12 | |
| 25 — 30 | 1,81 — 4,27 | 1,84 — 4,25 | |
| 30 — 35 | 2,02 — 4,79 | 1,81 — 4,04 | |
| 35 — 40 | 2,1 — 4,9 | 1,94 — 4,45 | |
| 40 — 45 | 2,25 — 4,82 | 1,92 — 4,51 | |
| 45 — 50 | 2,51 — 5,23 | 2,05 — 4,82 | |
| 50 — 55 | 2,31 — 5,1 | 2,28 — 5,21 | |
| 55 – 60 | 2,28 — 5,26 | 2,31 — 5,44 | |
| 60 – 65 | 2,15 — 5,44 | 2,59 — 5,81 | |
| 65 – 70 | 2,54 — 5,44 | 2,38 — 5,73 | |
| > 70 | 2,28 — 4,82 | 2,49 — 5,34 |
В соответствии со следующими международными рекомендациями:
2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. The Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS).
Expert Panel on Integrated Guidelines for Cardiovascular Health and Risk Reduction in Children and Adolescents, 2012г.
National Cholesterol Education Program. ATP III Guidelines At-A-Glance. Quick Desk Reference, 2002г. Public Health Service National Institutes of Health National Heart, Lung, and Blood Institute.
Представлены комментарии к тесту ЛПНП-холестерин:
Значения для детей и подростков до 19 лет: оптимальные: менее 2,85; пограничные 2,85 – 3,37; высокие — более 3,37 ммоль/л.
Значения для взрослых: оптимальные – менее 2,85; выше оптимального 2,85 – 3,36; пограничные 3,37 – 4,13; высокие 4,14 – 4,91; очень высокие – более 4,92 ммоль/л.
Пример результата:
| Параметр | Результат | Референсные значения | Ед. изм. |
|---|---|---|---|
| ЛПНП-холестерин (LDL) | 4,98 | См. комментарий | ммоль/л |
| Комментарий к тесту ЛПНП-холестерин: Целевой уровень ЛПНП-холестерина у пациентов с низким суммарным сердечно-сосудистым риском < 3,0 ммоль/л. Целевые значения ЛПНП-холестерина и уровень индивидуального сердечно-сосудистого риска (очень высокий, высокий, умеренный, низкий) определяется врачом на очной консультации. Референсные значения смотрите на нашем сайте: www.cmd-online.ru | |||
| Повышение значений | Снижение значений |
|---|---|
|
|
Обращаем Ваше внимание на то, что интерпретация результатов исследований, установление диагноза, а также назначение лечения, в соответствии с Федеральным законом № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» от 21 ноября 2011 года, должны производиться врачом соответствующей специализации.
Источник