Переливание крови для гемоглобина новорожденным
Содержание статьи
Переливание крови при низком гемоглобине: причины при онкологии, новорожденному, после родов, сколько делают, последствия

Переливание крови при низком гемоглобине назначается при показателях 60-65 г/л и стремительном ухудшении состояния здоровья больного. Продолжительность процедуры составляет 2-4 часа, скорость поступления донорской эритроцитарной массы составляет 40-60 капель в минуту. До начала гемотрансфузии врач должен проверить качество и сроки годности донорского биологического материала, собрать анамнез у пациента, подтвердить лабораторные данные по его резус-фактору и группе крови.
В государственных медицинских учреждениях переливание крови при пониженном гемоглобине выполняется бесплатно, в частных клиниках процедура стоит в пределах 2-3 тысяч без учета предварительной консультации специалиста.
Причины для переливания крови при низком гемоглобине
Переливание крови при низком гемоглобине делается не всем пациентам, а только определенной категории. Основной причиной для проведения процедуры является понижение показателей до 60-65 г/л и тяжелое состояние больного. Такое резкое снижение гемоглобина до критических цифр возможно при:
- хирургических вмешательствах;
- обильной кровопотере;
- инфекционных болезнях, протекающих в хронической форме;
- заболеваниях онкологического характера;
- патологиях аутоиммунного типа.
В некоторых случаях переливание крови для поднятия гемоглобина назначается при показателях 100 г/л, например, если подобное произошло на фоне легочных или сердечных патологиях. Врачи никогда не назначают процедуру только при выявлении пониженного уровня гемоглобина, всегда учитываются текущие патологии и общее состояние здоровья пациента.
При онкологии
Достаточно часто понижение гемоглобина требует переливание крови при онкологии, когда больной уже прошел курс химиотерапии. Общее состояние пациента после таких процедур всегда сильно ослабленное, поэтому восстановление гемоглобина должна быть экстренным. При онкологических заболеваниях безусловным показанием к гемотрансфузии (медицинский термин манипуляции) являются:
- быстрая утомляемость;
- постоянная сонливость и общее недомогание;
- сильная нехватка воздуха, одышка в абсолютном покое.
Переливание крови для онкологических больных проводится не один раз, а каждые 2-3 недели. В особенно сложных случаях, когда имеется подтвержденная обильная кровопотеря, гемотрансфузия назначается в еженедельном графике.
Новорожденному, недоношенному
Недоношенные новорожденные всегда имеют низкий показатель уровня гемоглобина, но если у ребенка отсутствуют признаки врожденных патологий, то показатели восстанавливаются самостоятельно к первому году жизни – нужно лишь контролировать его питание, вводить в меню продукты, богатые железом.
Если имеется жизненная необходимость в гемотрансфузии новорожденному ребенку, то важно правильно подобрать донора – от матери переливать кровь категорически запрещено.
Переливание крови новорожденному может понадобиться при развитии гемолитической анемии, при которой кровь матери и ребенка несовместима.
Такая патология имеет ряд тяжелых последствий:
- рождение ребенка с обширным отеком;
- сильная желтушка.
Если гемолитическая анемия диагностируется у плода, то проводится внутриутробное переливание эритроцитарной массы.
После родов
После родов уровень гемоглобина у женщины может упасть по причине обильной кровопотери, что присуще:
- тяжелому родоразрешению с разрывами и разрезами;
- кесареву сечению, протекающему с осложнениями.
Считается нормальным небольшое изменение формулы крови – это следствие тяжелого процесса родоразрешения, поэтому врачи при показателях до 70 г/л не предпринимают каких-либо терапевтических действий, но назначают специальную диету. Если же состояние женщины ухудшается, она становится слабой, постоянно спит, то гемотрансфузия необходима.
При кровотечении
Кровотечение наружное и внутреннее – прямое показание к переливанию, но только если потеря крови обильная. Важно быстро восстановить уровень гемоглобина, чтобы в стабильном режиме функционировали все органы и системы организма – это необходимо для скорейшего восстановления и выздоровления.
Врач всегда принимает решение о гемотрансфузии в индивидуальном порядке, большую роль играет общее состояние здоровья пациента. Если отсутствуют хронические патологии, иммунитет достаточно крепкий, то процедура по переливанию крови не требуется.
Особенности процедуры переливания крови при анемии: как делают, сколько длится
Процедура переливания крови при анемии длится в среднем 2-4 часа, а делают ее только в стационаре и под постоянным контролем со стороны медицинских работников. Обязательные действия при выполнении гемотрансфузии:
- Врач выясняет, насколько важны показания для манипуляции, имеются ли у пациента противопоказания. Собирается анамнез: были ли ранее переливания крови, наблюдались ли после процедуры побочные эффекты, присутствуют ли хронические внутренние патологии.
- Подтверждаются полученные данные из лаборатории о резус-факторе и группе крови. Оба результата сравниваются, и для удачного переливания крови они должны абсолютно совпадать.
- Подбирается максимально соответствующая по показателям донорская эритроцитарная масса. Врач обязан убедиться в целостности упаковки, полноте заполнения сопроводительного паспорта. Срок хранения донорской эритроцитарной массы составляет 20-30 дней, но специалист должен визуально оценить состояние биологического продукта и исключить появления в нем сгустков или пленок.
- Проверяется биологическая совместимость крови пациента с донорской, для чего первому вводится струйно 25 мл эритроцитарной массы. Вводится она троекратно небольшими вспрысками с интервалом в 3 минуты. Далее следует наблюдать за состоянием больного, и если лицо не краснеет, ЧСС и пульс остаются в пределах нормы, общее самочувствие пациента стабильное, то начинается переливание.
- Процедура выполняется со скоростью 40-60 капель в минуту. Во время переливания за больным ведется постоянное наблюдение, проводят контрольные измерения артериального давления, частоты пульса и записывают полученные данные в специальную карту.
- После окончания процедуры обязательно оставляют 15 мл сыворотки крови пациента и эритоцитарной донорской массы. Это необходимо для последующих анализов, если после манипуляции возникнут осложнения.
Сразу после окончания гемотрансфузии больной должен отдохнуть в течение 2 часов. В этот период за ним ведет наблюдение медицинский работник. По истечении контрольного периода пациент сдает анализы крови и мочи на исследование – нужно зафиксировать положительный результат от процедуры или предупредить развитие тяжелых осложнений.
Плюсы и минусы
Гемотрансфузия, как и любая другая медицинская манипуляция, имеет свои плюсы и минусы. К преимуществам относят:
- быстрое повышение уровня гемоглобина;
- экстренное восстановление объема крови при обширных кровотечениях;
- улучшается кровообращение;
- стабилизируются показатели артериального давления;
- организм начинает активно бороться с кислородным голоданием.
Гемотрансфузия повышает защитные функции организма, сопротивляемость к инфекционным агентам и болезнетворным бактериям, вирусам.
Основным минусом переливания крови при пониженном гемоглобине является высокая вероятность развития ранних и поздних осложнений.
Сколько стоит процедура
Процедура для пациента не стоит ни копейки, подобные манипуляции входят в рамки бесплатного медицинского обслуживания, если оно проводится в государственных учреждениях. Гемотрансфузии выполняются и в частных клиниках, где стоимость одного переливания колеблется в пределах 2-3 тысяч рублей без учета стоимости консультации специалиста.
Переливание крови при низком гемоглобине: последствия
Последствия переливания крови при низком гемоглобине могут быть трех типов:
- Реактивные – возникают сразу после поступления первой порции донорской эритроцитарной массы к пациенту. Проявляются повышением температуры тела, гемолитическим или посттрансфузионным шоком. К этой группе относится и синдром массивных гемотрансфузий, который возникает на фоне переливания слишком большого объема биологической жидкости.
- Механические – связаны с нарушениями проведения манипуляции. К таким последствиям относятся резкое расширение сердца, эмболия, нарушение свертываемости крови и образование тромбов. Причинами такого могут стать слишком быстрая подача донорского материала, попадание пузырьков воздуха в кровеносные сосуды.
- Инфекционные – возникают при проникновении в организм больного сифилиса, гепатита, ВИЧа через донорскую кровь. Происходит подобное при несоблюдении сроков контроля биологического материала донора.
Период развития последствий зависит от того, что послужило их причиной. Например, эмболия проявляется мгновенно и заканчивается летальным исходом, а инфекционные – через несколько часов и даже дней. Именно поэтому за пациентам после гемотрансфузии ведется наблюдение со стороны медицинских работников.
Чем опасно для новорожденных
Переливание крови при пониженном гемоглобине у младенцев применяется крайне редко, только в особо тяжелых случаях, когда имеется прямая опасность для новорожденного. Связано это с высоким риском развития тяжелых осложнений:
- резкое угнетение иммунной системы;
- объемные перегрузки системы кровообращения;
- нарушения метаболических процессов;
- стремительное развитие ретинопатии;
- развитие некротизирующего энтероколита со смертью ребенка в течение первых 48 часов после процедуры.
Как защититься и можно ли это сделать при вливание крови при гемотрансфузии
Защититься от тяжелых осложнений при вливании крови при гемотрансфузии можно только путем соблюдения всех правил безопасности:
- Глубокое изучение анамнеза пациента. Врач должен точно знать, проводились ли ранее подобные процедуры, каковы были последствия, как протекали роды и любые оперативные вмешательства.
- Строго соблюдать последовательность исследования донорской эритроцитарной массы. Врач должен убедиться в полном совпадении данных по резус-фактору и группе крови, проконтролировать сроки условия хранения биологической жидкости, визуально оценить ее состояние.
- Использовать только стерильные инструменты, обязательно проводить контрольное струйное вливание донорской крови пациенту.
- Контроль состояния больного непосредственно во время манипуляции и в течение 1-2 суток после нее.
Сам пациент должно четко следовать указаниям и требованиям врача. Он обязан подробно рассказывать о своем самочувствии во время переливания, сообщать даже о незначительных нарушениях: появилась сильная жажда, усилилась сухость в ротовой полости, ощущается легкое головокружение, присутствует легкий тремор (дрожание) верхних и нижних конечностей.
Эти симптомы могут свидетельствовать о развитии реактивной реакции на донорскую эритроцитарную массу – чем быстрее будет прекращена подача жидкости в сосуды, тем проще будет восстановиться организму.
Почему после переливания крови не поднимается гемоглобин
После переливания крови не всегда гемоглобин сразу поднимается и отсутствие положительного эффекта может быть связано с:
- текущими ревматическими патологиями – склеродермия, системная красная волчанка;
- тяжелыми отравлениями инфекционными агентами – стрептококками, стафилококками, токсоплазмами, грибками рода кандида;
- активным течением вирусных гепатитов В и С;
- длительным употреблением цитостатиков, иммунодепрессантов и антипаразитарных препаратов.
Перечисленные состояния сопровождаются прогрессирующим гемолизом, для которого характерен распад эритроцитов и высвобождение гемоглобина.
Пониженный гемоглобин не всегда является показанием к переливанию крови, но такая процедура проводится пациентам в тяжелом состоянии, которое угрожает их жизни. Гемотрансфузия выполняется в медицинском учреждении под постоянным контролем врача и с обязательным предварительным обследованием больного. Манипуляция подразумевает четкое выполнение последовательных действий, которые минимизируют риск развития ранних и поздних осложнений.
Источник
одготовка к обменному переливанию крови у новорожденных детей
Подготовка к обменному переливанию крови у новорожденных детей
Меры предосторожности для обменного переливания крови:
1. Необходимо стабилизировать состояние новорожденного перед началом процедуры обменного переливания.
2. Не начинают процедуру обменного переливания (ОП) без персонала, осуществляющего мониторинг жизненно важных функций, а также для других экстренных целей.
3. Используют препарат крови в соответствии с клиническими показаниями. Вводят наиболее свежую кровь из доступной, предпочтительно взятую не позже чем за 5-7 дней.
4. Проверяют концентрацию калия в донорской крови при гиперкалиемии или почечной недостаточности у пациента.
5. Тщательно следят за состоянием новорожденного во время и после процедуры.
6. Не ускоряют проведение процедуры:
а. Может потребоваться повторное ОП в связи со снижением эффективности в результате ускорения процедуры.
б. Останавливают или замедляют проведение процедуры в случае нестабильного состояния пациента.
7. Используют только термостатические управляемые устройства для согревания крови, прошедшие поверку на предмет поддержания температуры и тревоги. Следует проверить работу и безопасность отдельных устройств для согревания крови. Нельзя перегревать кровь (температура не должна быть выше 38 °С).
8. В случае трудностей с забором крови из катетера не применяют чрезмерное разрежение для аспирации. Меняют положение катетера или заменяют шприц, запорный краник и любые другие коннекторы.
9. Оставляют кровь с антикоагулянтом в катетере или промывают катетер гепаринизированным физиологическим раствором при прерывании процедуры.
10. Промывают катетер гепаринизированным физиологическим раствором при введении препарата кальция.
Подготовка к обменному переливанию крови
1. Препарат крови и его объем.
а. Связываются с учреждением, имеющим банк крови, трансфузиологом для определения наиболее подходящего препарата крови для переливания:
(1) В целях коррекции анемии и гипербилирубинемии используют цельную кровь с уменьшенным содержанием плазмы или эритроциты, восстановленные плазмой, с объемным содержанием клеток, доведенным до 0,5-0,6.
(2) В качестве антикоагулянта в кровь могут быть добавлены цитрат или глюко-зофосфат или гепарин. Дополнительных антикоагулянтных растворов следует избегать. Если доступны эритроциты только в дополнительном растворе, то его можно удалить путем отмывания или центрифугирования и удаления надосадочной жидкости до восстановления эритроцитов плазмой.
(3) Препараты крови должны быть приготовлены не позднее чем за 7 дней до введения.
(4) Следует использовать облученную кровь во всех случаях ОП для предотвращения реакции трансплантат против хозяина. Во время хранения облученных единиц крови значительно возрастает концентрация калия, поэтому облучение необходимо проводить непосредственно перед переливанием (не позднее 24 ч).
(5) Стандартный скрининг, проводимый банком крови, должен включать исследования на серповидноклеточную анемию, ВИЧ, гепатит В и цитомегаловирус.
(6) В эндемичных популяциях необходимо проверять донорскую кровь на недостаточность глюкозо-6-ФДГ и HbS.
б. При аллоиммунизации, например, по антигенам резус-фактора, АВО группе, необходимо уделить особое внимание исследованиям на совместимость:
(1) В случаях, когда предполагают рождение ребенка с тяжелой ГБН, до родов заготавливают резус-отрицательную кровь 0 (I) группы и проверяют на совместимость с кровью матери.
(2) Донорская кровь, заготовленная до рождения ребенка, должна быть отрицательна по антигену, вызвавшему гемолитическую болезнь, а также перекрестно проверена на совместимость с кровью новорожденного.
(3) При ГБН по системе АВО кровь должна быть 0 (I) группы и резус-отрицательной либо совместимой по резус-фактору с материнской кровью или кровью новорожденного. Кровь должна быть отмыта от свободной плазмы или иметь низкий титр анти-А- или анти-В-антител. Эффективность процедуры выше при использовании эритроцитов 0 (I) группы с плазмой AB(IV), но в таком случае необходимо применять компоненты крови от двух доноров при проведении одного ОП.
(4) При ГБН по системе резус-фактора кровь должна быть резус-отрицательной и 0 (I) группы или той же группы, что у новорожденного.
в. У новорожденных с полицитемией оптимальной средой для разведения при частичном ОП является изотонический раствор натрия хлорида, а не плазма или альбумин.
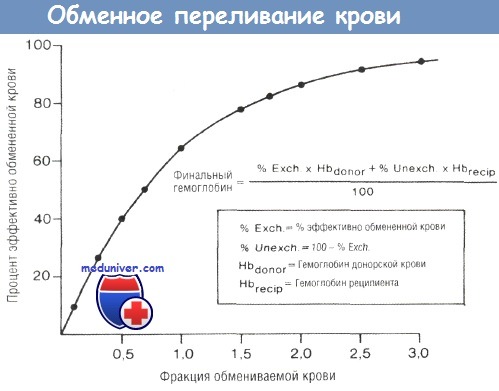
График, отражающий эффективность обменного переливания по сравнению с фракционным обменом крови.
По формуле возможно произвести расчет гемоглобина после окончания операции.
Объем необходимой донорской крови
а. Во всех возможных случаях используют не более одной целой единицы крови на каждую процедуру для уменьшения побочных эффектов введения донорской крови.
б. На всю процедуру обменного переливания (ОП) необходимо обычно 25-30 мл. Расчет проводят по формуле:
Общее количество = объем для текущего ОП + объем мертвого пространства трубок и нагревателя крови.
в. Двухобъемное обменное переливание для удаления билирубина, антител и т.д.:
2 х объем крови новорожденного = 2×80-120 мл/кг.
(1) Объем циркулирующей крови у недоношенных менее 100-120 мл/кг, у доношенных — менее 80-85 мл/кг.
(2) Во время ОП заменяют приблизительно 85% объема крови новорожденного.
г. Однообъемное обменное переливание. Заменяют примерно 60% объема крови новорожденного.
д. Частичное обменное переливание для коррекции тяжелой анемии:
Объем (мл) = [объем крови новорожденного х (Hb желаемый — Hb начальный)]/НЬЭМ -Hb начальный.
е. Однообъемное или частичное обменное переливание для коррекции полицитемии:
Объем (мл) = [объем крови новорожденного х желаемое изменение Ht]/начальный Ht.
2. Подготовка новорожденного:
а. Укладывают новорожденного в инкубатор с доступами со всех сторон и контролируемой средой. ОП у недоношенных новорожденных с низкой массой тела можно выполнять в согревающем инкубаторе при возможности обеспечения стерильности операционного поля и легкого доступа к катетерам.
б. Фиксируют новорожденного. Введение седативных и обезболивающих препаратов обычно не требуется. Новорожденным в сознании можно дать соску-пустышку на время процедуры.
в. Присоединяют монитор для слежения за жизненно важными функциями и устанавливают значение базального уровня (температура, ЧДД и ЧСС, оксигенация).
г. Опорожняют желудок новорожденного:
(1) Прекращают кормление за 4 ч до процедуры, если это возможно.
(2) Устанавливают орогастральный зонд и удаляют содержимое желудка. Оставляют зонд открытым.
д. Начинают внутривенное введение глюкозы и лекарственных препаратов:
(1) Если операция обменного переливания прервана прежде, чем достигнут необходимый уровень инфузии.
(2) Если появляются симптомы гипогликемии.
(3) Может понадобиться дополнительный внутривенный катетер для введения лекарственных средств по экстренным показаниям.
е. Перед началом процедуры обмена стабилизируют состояние новорожденного. Для этого выполняют, например, переливание препаратов форменных элементов крови при тяжелой гиповолемии и анемии или изменяют параметры вентиляции или концентрацию кислорода в случаях, где имеется декомпенсация функции дыхания.
3. Венозный доступ для обменного переливания:
а. Методика извлечения-вливания. Центральным доступом служит обычно катетер пупочной вены.
б. Изоволюметрический обмен с одновременным введением донорской крови через венозный катетер и удаление крови ребенка через артериальный катетер. При данной методике обменное переливание лучше переносят новорожденные в состоянии средней тяжести и в нестабильном состоянии, потому что в этом случае уменьшается колебание АД и церебрального кровотока. Также отдают ей предпочтение, когда доступен или предпочтителен только периферический венозный доступ:
(1) Инфузию донорской крови можно проводить через катетер пупочной вены или периферический внутривенный катетер.
(2) Забирать кровь новорожденного можно из катетера пупочной артерии, или венозного катетера, или периферического артериального катетера (обычно лучевой артерии).
4. Лабораторные исследования крови новорожденного перед обменным переливанием (проводят в соответствии с клиническими показаниями):
а. Диагностические исследования перед операцией обменного переливания. Перед ОП проводят серологические исследования крови новорожденного (например, исследования для определения причины гемолиза, титра антивирусных антител), метаболический скрининг или генетические исследования.
б. Определение гемоглобина, гематокрита, количества тромбоцитов.
в. Исследование концентрации электролитов, кальция, газов крови.
г. Определение уровня глюкозы.
д. Определение уровня билирубина.
е. Коагулограмма.
5. Подготовка крови.
а. Контролируют исследование препарата крови:
(1) Тип и данные перекрестной пробы.
(2) Срок годности.
(3) Идентификацию донора и реципиента.
б. Присоединяют набор для введения крови к трубке обогревателя и к пакету с донорским препаратом.
в. Дают крови протечь через обогреватель.
— Также рекомендуем «Методика обменного переливания крови у новорожденных детей»
Оглавление темы «Гемоотрансфузии у новорожденных детей»:
- Методика переливания тромбоцитов у новорожденных детей
- Переливание гранулоцитов у новорожденных детей — показания, методика
- Переливание свежезамороженной плазмы (СЗП) у новорожденных детей — показания, методика
- Прямое переливание крови от донора новорожденным детям — проблемы
- Показания и противопоказания для переливания аутологичной плодовой крови у новорожденных детей
- Осложнения переливания крови и ее компонентов
- Показания и противопоказания для обменного переливания крови у новорожденных детей
- Оборудование для обменного переливания крови у новорожденных детей
- Подготовка к обменному переливанию крови у новорожденных детей
- Методика обменного переливания крови у новорожденных детей
Источник