Повышение холестерина при щитовидке
Содержание статьи
Как щитовидная железа влияет на холестерин?
Почему холестерин опасен?
Врач, вероятно, предупредил вас о холестерине, жирном воскообразном веществе, которое циркулирует в вашей крови. Слишком много неправильного типа холестерина может засорить ваши артерии и подвергнуть вас риску сердечных заболеваний.
Высокий уровень холестерина может быть следствием вашей диеты, особенно если вы употребляете продукты с высоким содержанием насыщенных жиров, такие как красное мясо и масло. Иногда, однако, может быть виновата ваша щитовидная железа. Слишком много или слишком мало гормона щитовидной железы может вызвать повышение или понижение уровня холестерина.
В этой статье вы узнаете, как ваша щитовидная железа влияет на холестерин.
Что такое щитовидная железа?
Ваша щитовидная железа представляет собой железу в форме бабочки на шее. Она производит гормоны, которые контролируют обмен веществ. Метаболизм — это процесс, посредством которого ваше тело преобразует пищу и кислород в энергию. Гормоны щитовидной железы также помогают сердцу, мозгу и другим органам работать нормально.
У основания мозга расположен гипофиз, который направляет деятельность щитовидной железы. Когда ваш гипофиз определяет, что у вас низкий уровень гормонов щитовидной железы, он выделяет тиреотропный гормон (ТТГ). ТТГ направляет щитовидную железу вырабатывать больше гормонов.
О холестерине
Холестерин содержится в каждой клетке вашего организма. Ваше тело использует его для выработки гормонов и веществ, которые помогают переваривать пищу.
Холестерин также циркулирует в вашей крови. Он попадает в кровоток в двух формах липопротеинов:
- Холестерин липопротеинов высокой плотности (ЛПВП) полезен для вашего сердца. Они помогают удалять холестерин из организма и защищают от болезней сердца.
- Холестерин липопротеинов низкой плотности (ЛПНП) вреден для вашего сердца. Если уровень холестерина ЛПНП слишком высок, холестерин может закупорить артерии и способствовать развитию сердечных заболеваний, сердечных приступов и инсультов.
Малоактивная или гиперактивная щитовидная
Иногда щитовидная железа может вырабатывать слишком мало или слишком много гормонов.
Состояние, при котором щитовидная железа работает неэффективно, называется гипотиреозом. Когда щитовидная железа ослаблена, весь организм ощущает, что она работает медленно. Вы становитесь усталым, вялым, холодным и болезненным.
Малоактивная щитовидная железа может развиться, если у вас есть следующие состояния:
- тиреоидит Хашимото, аутоиммунное заболевание, при котором организм атакует и разрушает щитовидную железу
- воспаление щитовидной железы (тиреоидит)
Другие факторы, которые могут привести к снижению активности щитовидной железы:
- удаление всей или части гиперактивной щитовидной железы
- облучение при раке или гиперактивности щитовидной железы
- некоторые лекарства, такие как литий, интерферон альфа и интерлейкин-2
- повреждение гипофиза от опухоли, облучения или хирургического вмешательства
Гипертиреоз — это состояние, которое возникает при гиперактивности щитовидной железы. Когда щитовидная железа чрезмерно активна, тело начинает работать быстрее. Ваше сердцебиение учащается, а вы нервничаете и дрожите.
Гипертиреоз может развиться, если у вас есть:
- болезнь Грейвса, расстройство иммунной системы, которое встречается в семьях
- токсический узловой зоб, который включает в себя комки или узелки на щитовидной железе
- воспаление щитовидной железы (тиреоидит)
Как щитовидная железа вызывает проблемы с холестерином?
Вашему организму нужны гормоны щитовидной железы, чтобы вырабатывать холестерин и избавляться от холестерина, который ему не нужен. Когда уровень гормонов щитовидной железы низкий (гипотиреоз), организм не разрушает и не удаляет холестерин ЛПНП так эффективно, как обычно. Холестерин ЛПНП может накапливаться в крови.
Уровень гормонов щитовидной железы не обязательно должен быть очень низким, чтобы повысить уровень холестерина. Даже люди с умеренно низким уровнем щитовидной железы, называемым субклиническим гипотиреозом, могут иметь более высокий уровень холестерина ЛПНП, чем обычно. Исследование 2012 года показало, что одни только высокие уровни ТТГ могут непосредственно повышать уровень холестерина, даже если уровни гормонов щитовидной железы не являются низкими.
Гипертиреоз оказывает противоположное влияние на уровень холестерина. Он вызывает снижение уровня холестерина до ненормально низкого уровня.
Каковы симптомы?
У вас может быть недостаточная активность щитовидной железы, если вы заметите следующие симптомы:
- увеличение веса
- медленное сердцебиение
- повышенная чувствительность к холоду
- мышечные боли и слабость
- сухая кожа
- запор
- проблемы с запоминанием или сосредоточением
У сверхактивной щитовидной железы признаки ровно противоположные:
- потеря веса
- быстрое сердцебиение
- повышенная чувствительность к теплу
- повышенный аппетит
- нервозность
- сотрясение
- более частые испражнения
- проблемы со сном
Проверка вашей щитовидной железы и холестерина
Если у вас есть симптомы проблем со щитовидной железой, а уровень холестерина у вас высокий или низкий, обратитесь к врачу. Вы сможете сдать анализы крови, чтобы измерить уровень ТТГ и уровень гормона щитовидной железы под названием тироксин. Эти тесты помогут вашему врачу выяснить, является ли ваша щитовидная железа чрезмерно или недостаточно активной.
Прием лекарств для лечения неактивной щитовидной железы также может помочь снизить уровень холестерина.
Когда ваш уровень гормонов щитовидной железы незначительно низок, вам может не потребоваться замена гормонов щитовидной железы. Вместо этого ваш врач может назначить вам прием статинов или других препаратов, снижающих уровень холестерина.
В случае гиперактивности щитовидной железы, врач назначит вам радиоактивный йод, чтобы уменьшить железу или лекарства, уменьшающие выработку гормонов щитовидной железы. Небольшому числу людей, которые не могут принимать антитиреоидные препараты, может потребоваться операция по удалению большей части щитовидной железы.
Источники:
«Импульса» соблюдает строгие правила отбора источников и полагается на рецензируемые исследования, научно-исследовательские институты и медицинские ассоциации. Мы избегаем использования недостаточно экспертных ссылок.
- Cholesterol 101: An introduction. (2017).
heart.org/en/health-topics/cholesterol/about-cholesterol - Hyperthyroidism. (2018).
thyroid.org/wp-content/uploads/patients/brochures/ata-hyperthyroidism-brochure.pdf - Hypothyroidism. (2017).
thyroid.org/wp-content/uploads/patients/brochures/ata-hypothyroidism-brochure.pdf - Mayo Clinic Staff. (2018). Hyperthyroidism (overactive thyroid).
mayoclinic.org/diseases-conditions/hyperthyroidism/symptoms-causes/syc-20373659 - Mayo Clinic Staff. (2018). Hypothyroidism (underactive thyroid).
mayoclinic.org/diseases-conditions/hypothyroidism/symptoms-causes/syc-20350284 - Rizos CV, et al. (2011). Effects of thyroid dysfunction on lipid profile. DOI:
10.2174/1874192401105010076 - Wang F, et al. (2012). Thyroid-stimulating hormone levels within the reference range are associated with serum lipid profiles independent of thyroid hormones. DOI:
10.1210/jc.2012-1133
Источник
8 мифов о холестерине: ответы на самые важные вопросы
Опубликовано: 07.05.2018 Обновлено: 09.03.2021 Просмотров: 67970

Миф №1. Высокий уровень холестерина не передается по наследству
На самом деле: ДА
Семейная гиперхолестеринемия — генетическое заболевание, вызванное рядом мутаций в гене рецептора липопротеина низкой плотности на 19-й хромосоме. Этот генетический сбой влияет на способность печени эффективно регулировать уровень «плохого» холестерина, то есть липопротеинов низкой плотности (ЛПНП). Это приводит к повышенным общим показателям холестерина и может спровоцировать риск сердечно-сосудистой катастрофы (инфаркт, инсульт).
Наследуются разные формы заболевания. В случае аутосомно-рецессивного наследования заболеет ребенок, получивший два патологических гена от каждого родителя, и тогда гиперхолестеринемия проявится еще в детском возрасте. Такое состояние ребенка требует обязательного медикаментозного лечения.
При аутосомно-доминантном типе наследования заболевания может быть два варианта проявления болезни. Когда ребенок получает от родителя один патологический ген, заболевание протекает «мягче» и позже проявляется. Когда он наследует два патологических гена, заболевание возникает в раннем детском возрасте и протекает тяжелее.
Кроме этих форм, существуют формы первичной гиперхолестеринемии других типов наследования и приобретенная гиперхолестеринемия. Они легче поддаются лечению.
Чтобы исключить генетические риски, можно провести в СИТИЛАБ исследование 66-10-018 — Генетический риск атеросклероза и ИБС, предрасположенность к дислипидемии.
Миф №2. Холестерин поступает в организм только с пищей
На самом деле: НЕТ
80 % холестерина синтезируется в организме. Поэтому отказ от продуктов, содержащих холестерин, кроме проблем ничего не даст. Ежедневно тело синтезирует примерно 1000 мг холестерина, необходимого для пищеварения, развития клеток, производства витаминов и гормонов.
Дисбаланс холестерина в организме в первую очередь обусловлен внутренними проблемами, а не дефицитом, связанным с пищей. В первую очередь определяющими факторами являются:
- наследственная предрасположенность;
- заболевания печени и почек;
- вирусные заболевания;
- сахарный диабет;
- прием лекарств;
- гормональный сбой;
- возраст.
Повышение уровня холестерина и развитие гиперхолестеринемии возможны при чрезмерном употреблении продуктов с повышенным содержанием насыщенных жиров (сливочное масло, жирное мясо, яйца, сыр) и транс-жиров (жареные продукты, весь фаст-фуд) на фоне нарушений в работе печени.
Миф №3. Холестерин выполняет второстепенную функцию в организме
На самом деле: НЕТ
Холестерин — важнейший компонент жирового обмена и структурная часть гормонов, например, эстрогена и тестостерона, витамина D, желчных кислот, необходимых для переваривания жиров; он используется для построения мембран клеток. В крови холестерин находится в свободном и связанном состоянии с белками. Липопротеины низкой плотности (ЛПНП) — комплексы холестерина с меньшим количеством белка («плохой» холестерин). Их уровень увеличивается в крови в случае нарушений обмена веществ, ведущих к атеросклерозу.
Липопротеины высокой плотности (ЛПВП) — высокобелковые комплексы холестерина («хороший» холестерин) — обладают защитными свойствами для сосудов.
Норма холестерина ЛПВП — 0,-9-1,9 мМ/л. Снижение показателей с 0,9 до 0,78 мМ/л в четыре раза повышает риск развития атеросклероза. Увеличение показателей в большую сторону наблюдается на фоне интенсивной физической активности, под влиянием лекарств, снижающих общий уровень содержания липидов.
Норма холестерина ЛПНП — менее 3,5 мМ/л. Повышение концентрации ЛПНП (выше 4,0 мМ/л) свидетельствует об ожирении, снижении функции щитовидной железы; может быть на фоне приема бета-блокаторов, мочегонных препаратов, контрацептивов. Снижение ниже 3,5 мМ/л возникает в результате голодания, заболеваний легких, анемии, злокачественных новообразований.
Миф № 4. Повышенное содержание холестерина в крови провоцирует атеросклероз
На самом деле: ДА
Увеличение концентрации холестерина — гиперхолестеринемия — достоверный факт развития атеросклероза. Высокие риски атеросклероза коронарных артерий наблюдаются уже при величинах свыше 5,2-6,5 ммоль/л (200-300 мг/дл) — это пограничная зона или зона риска. Показатели 6,5-8,0 ммоль/л свидетельствуют об умеренной, а свыше 8,0 ммоль/л о выраженной гиперхолестеринемии. Безопасным считается уровень менее 5,2 ммоль/л (200 мг/дл). В этом случае риск атеросклероза минимальный.
Миф №5. Гиперхолестеринемия не лечится
На самом деле: НЕТ
Гиперхолестеринемия лечится, в том числе семейная. Для этого применяют комплексные методы терапии. В первую очередь назначают статины, фибраты – специальные липидосодержащие препараты, которые уменьшают количество холестерина в крови, тем самым снижая риск осложнений, возможных при атеросклерозе. Из немедикаментозных методов применяют диету и физические нагрузки для нормализации веса и профилактики ожирения, отказ от вредных привычек (употребление алкоголя, курение).
Миф №6. Занятия спортом могут понизить уровень «плохого» холестерина
На самом деле: ДА
Если риск развития сердечно-сосудистых заболеваний и гиперхолестеринемии по семейной линии минимальный, то уменьшить показатели «плохого» холестерина помогут занятия фитнесом. Так, например, было доказано, что через три недели занятий у женщин с диабетом II типа уровень липопротеинов низкой плотности (ЛПНП) снизился на 21%, а уровень триглицеридов — на 18%.
Однако не стоит экспериментировать с физическими нагрузками, если у вас диагностированы стенокардия, заболевания периферических артерий, высокие уровни «плохого» холестерина. В этом случае в первую очередь рекомендован прием лекарственных препаратов, а потом уже зарядка.
Миф №7. Существуют продукты, снижающие уровень холестерина в крови
На самом деле: ДА
При повышенном риске развития гиперхолестеринемии разумно ограничить до физиологического минимума продукты, содержащие насыщенные жиры (жирные сорта мяса, сливочное масло, яйца, сыр). Это действительно может привести к снижению уровня общего холестерина в крови. Однако многие заменяют насыщенные жиры полиненасыщенными. Доказано, например, что омега-6 жирные кислоты понижают уровень «хорошего» холестерина (ЛПВП). Они содержатся в маслах: льняном, виноградных косточек, кунжутном, арахисовом, кукурузном. Многие считают эти виды масел более полезными, чем подсолнечное. На самом деле, здоровая альтернатива – это оливковое масло, которое помогает снизить уровень холестерина и ЛПНП, не снижая уровень «хороших» ЛПВП. Таким же эффектом обладают морская рыба жирных сортов и оливки.
Миф №8. До 40 лет анализы на холестерин можно не делать
На самом деле: НЕТ
Контролировать уровень холестерина, ЛПВП, ЛПНП, триглицеридов необходимо с 25 лет. Малоподвижный образ жизни, нездоровые перекусы, пристрастие к курению, алкоголю, который оказывает повреждающее действие на печень, могут приводить к повышению уровня холестерина. Важно понимать, что гиперхолестеринемия, уровень более 5,2 ммоль/л, в четыре раза повышает риск развития атеросклероза, ишемической болезни сердца, артериальной гипертензии.
Чтобы пройти обследование и узнать, в норме ли показатели липидов, в СИТИЛАБ можно выполнить комплексные профили тестов:
99-20-022 — Липидный профиль сокращенный
В состав профиля входят:
- Холестерин.
- Триглицериды.
- Холестерин ЛПВП.
- Холестерин ЛПНП (прямое определение).
- Индекс атерогенности.
99-20-021 — Липидный статус
Он рекомендуется всем, но особенно тем, у кого есть лишний вес.
В состав профиля входят 8 показателей, в том числе общий холестерин, ЛПВН, ЛПНП, а также триглицериды, липопротеин А, аполипротеин А1 и B и индекс атерогенности, который отражает баланс между «плохим» и «хорошим» холестерином.
Будьте здоровы!
Источник
О чем сигнализирует повышенный холестерин
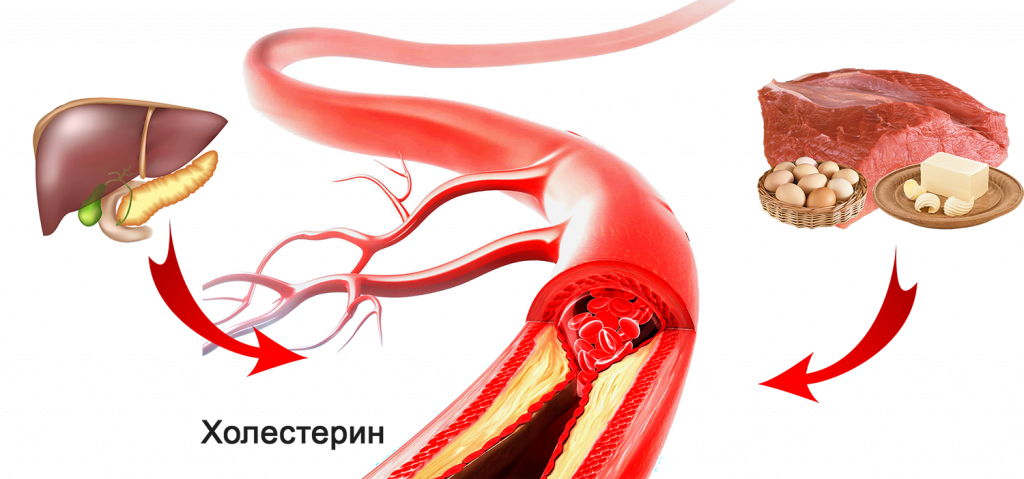
Холестерин – вещество, образуемое организмом в результате естественных процессов. Он необходим для укрепления стенок клеточной мембраны. Но, несмотря на незаменимость холестерина в вопросах формирования тканей, его уровень рекомендуется контролировать.
Содержание:
Каким бывает холестерин
Кому показан контроль уровня холестерина
Какие факторы влияют на повышение уровня холестерина
Как проявляется повышение уровня холестерина
Что делать при повышенном холестерине
Продукты, влияющие на уровень холестерина
Каким бывает холестерин
Врачи называют два вида холестерина, условно определяя их как «хороший» и «плохой». Хороший холестерин обладает высокой плотностью, представляет собой спирт, растворимый в жировой ткани. Стенки клеток внутренних органов и сосудов содержат хороший холестерин, который обеспечивает полноценность их структуру.
Плохой холестерин обладает низкой плотностью. Он формирует бляшки на внутренних стенках кровеносных сосудов. Повышенный уровень плохого холестерина приводит к атеросклерозу. Из-за него развиваются склонности к инфаркту и инсульту. Кроме того, затруднение кровотока приводит к гипоксии разной степени, потому как красные кровяные тельца не могут доставлять молекулы кислорода к органам и тканям.
Кому показан контроль уровня холестерина
Следить за своим здоровьем необходимо всем. Каждый должен раз в год проходить полное обследование всего организма.
Это легко сделать с помощью анализа крови и мочи. Процедура не занимает много времени и дает представление о функционировании всей внутренней системы. При малейших отклонениях показателей от нормы врач назначит дополнительное обследование, с применением аппаратов ультразвуковой диагностики или иных методов.
Но существует группа риска, которой рекомендовано следить за уровнем холестерина. К ним относятся:
Мужчины и женщины, старше 40 лет.
Женщины, принимающие гормональные контрацептивы.
Все, у кого наследственная предрасположенность к атеросклерозу.
Больные сахарным диабетом первого и второго типов.
Люди с лишним весом.
Заядлые курильщики.
Любители фаст-фуда.
Кроме того, сдавать раз в три месяца кровь на холестерин необходимо всем, у кого нет ежедневных физических нагрузок. Сюда относятся в первую очередь офисные работники, большую часть времени проводящие в креслах перед компьютером. Частые перекусы мучной и жирной пищей увеличивают риск повышения уровня плохого холестерина.
Показатели в анализе могут варьироваться в диапазоне от 3,6 ммоль/л до 7,8 ммоль/л. Все, что выше верхней границы требует консультации врача, соблюдения рекомендаций и коррекции образа жизни, включая питание.
Какие факторы влияют на повышение уровня холестерина
Если в молодом возрасте человек не испытывал проблем со здоровьем, это не значит, что они не могут проявиться после наступления менопаузы. Это состояние больше обсуждается в качестве одного из жизненных циклов женщины, однако, и у мужчин тоже существует возраст, когда существенно меняется гормональный фон и весь организм начинает работать иначе. Поэтому, с наступлением 40-летия медицина рекомендует внимательнее относиться к своему организму и проходить своевременные профилактические обследования.
Неправильное питание – основной фактор, влияющий на уровень холестерина. Отсутствие в ежедневном рационе свежей растительной пищи не позволяет кишечнику очищаться и освобождаться от токсинов и других вредных веществ. Кровь, из-за преобладания жирной и животной пищи, становится более густой, теряя свои реологические свойства. В результате снижается ее способность питать клетки тканей, в том числе и кислородом. Холестерин нарастает на стенках сосудов, стремясь перекрыть просвет.
Как проявляется повышение уровня холестерина
Симптомов, указывающих на повышение уровня плохого холестерина, не существует. В этом заключается основная опасность последствий. Только регулярные профилактические обследования могут указать на риски и дать своевременные рекомендации по устранению первых признаков образования бляшек на стенках кровеносных сосудов.
Без сдачи крови на анализ определить, сколько в крови содержится холестерина, невозможно. Это может только проявиться одновременно со случившимся инсультом, выявленным заболеванием сердечнососудистой системы или диагностированным атеросклерозом. Не всегда удается вернуть пациенту высокое качество жизни после острого состояния, вызванного неконтролируемым холестерином. Нередко инфаркт или инсульт диагностируется уже при вскрытии, и причиной, вызвавшей это состояние, является большое число бляшек на стенках сосудов.
Поэтому не стоит ждать проявления высокого уровня холестерина. Разумнее всего сохранить себе жизнь, сдавая раз в полгода кровь на анализ.
Что делать при повышенном холестерине
В зависимости от того, насколько высоким стал уровень холестерина, врач определяет тактику лечения. На начальных стадиях рекомендуется скорректировать ежедневный рацион и добавить обязательную физическую активность. Утренняя зарядка не является активным времяпрепровождением. Важно каждый день совершать пробежку. Лучше, если это будет пробежка на свежем воздухе. Если нет возможности совершать занятия физкультурой на улице, можно организовать полноценные занятия в условиях квартиры. Но их обязательно придется дополнить прогулкой. Можно, добираясь на работу, пару остановок общественного транспорта пройти пешком – это будет прекрасной альтернативой пробежке.
Людям с лишним весом обязательно стремиться привести индекс массы тела в норму. Для этого обязательна коррекция ежедневного меню, дополненная ограничениями объемов порций. Людям же из группы риска, например, страдающим сахарным диабетом, может быть назначено медикаментозное лечение в качестве дополнения к обязательной коррекции образа жизни.
Продукты, влияющие на уровень холестерина
В качестве профилактики проблем с сосудами необходимо ограничивать потребление следующих продуктов:
майонез;
колбасы и мясные полуфабрикаты;
фаст-фуд;
блюда из жирной свинины;
маргарин;
быстрые углеводы;
жареные блюда;
твердые сорта сыра.
Включение в ежедневный рацион ягод, фруктов, свежей зелени, отрубей и орехов снизят риски развития атеросклеротических бляшек.
Источник