При каком значении холестерина принимать статины
Содержание статьи
Нормы холестерина у женщин и мужчин. Кому принимать статины, а кому садиться на диету
Разобравшись, как откладывается в сосудах холестерин в виде атеросклеротических бляшек, надо понять, какими способами холестерин снижать — и надо ли это делать именно вам. Кардиолог Алексей Федоров рассказывает о нормах «хорошего» и «плохого» холестерина и объясняет, кому рекомендует прием статинов, а кому — диету с пониженным содержанием жира и сахара.
«У меня повышен холестерин, мне надо пить статины?» Этот вопрос я чаще всего слышу на очных консультациях, вижу на интернет-форумах, в комментариях к моим статьям и в социальных сетях.
Попробуем разобраться на живом примере. Перед нами — результат анализа на липидный профиль, который я бы рекомендовал сдать каждому мужчине после 35 лет и женщине после 40. Какие показатели мы видим и о чем они говорят?
Триглицериды (TG)
Норма — 0,41−1,8 ммоль/л
Триглицериды — основное депо жиров в нашем организме, они образуются в печени. В большинстве случаев повышенный уровень триглицеридов (так называемый хилез крови) является следствием неправильного питания с избытком жирной пищи и углеводов, поэтому сдавать анализ нужно не ранее, чем через 9 часов после последнего приема пищи.
Причиной повышения могут быть первичные (наследственные) гиперлипидемии и, намного чаще, вторичные гиперлипидемии, среди которых — неправильное питание, ожирение, нарушение толерантности к глюкозе и сахарный диабет, гипотиреоз, подагра, заболевания печени, поджелудочной железы и почек.
Также причиной повышения могут быть стресс, злоупотребление алкоголем и прием некоторых лекарств (бета-блокаторы, кортикостероиды, диуретики и некоторые другие).
Снижение значений фиксируют при недостаточном питании, гипертиреозе, нарушении всасывания, длительном приеме витамина С.
Общий холестерин (CHOL)
Норма — 3,2−5,6 ммоль/л
Важнейший липид, структурный компонент всех клеточных мембран, предшественник половых гормонов, кортикостероидов, желчных кислот и витамина D. До 80% холестерина синтезируется в печени, остальной поступает в наш организм с пищей. Содержание холестерина в крови в значительной степени зависит от возраста, так, для младенца верхняя граница нормы 5,25 ммоль/л, а для мужчины за 70 — 6,86 ммоль/л.
Холестерин переносится с помощью курьеров — липопротеинов, которых существует три основных вида: высокой плотности («хороший» холестерин), низкой плотности и очень низкой плотности («плохой» холестерин). Повышение общего холестерина, как и триглицеридов, встречается при первичных и вторичных гиперлипидемиях.
Несмотря на то что в скрининговых исследования приняты усредненные границы общего холестерина (5,6 ммоль/л) и его составляющих, в настоящее время врачи используют таблицы норм в соответствии с полом и возрастом.
Холестерин-ЛПВП (HDL)
Норма — не менее 0,9 ммоль/л
Эта фракция холестерина участвует в транспорте холестерина из периферических тканей в печень. Это означает, что они забирают холестерин с поверхности сосудов ног, сердца, головного мозга и несут его в печень. Значит, ЛПВП играет важную антиатерогенную роль, препятствуя образованию холестериновых бляшек и развитию атеросклероза.
И если уровень общего холестерина повышен за счет холестерина ЛПВП, это считается хорошим прогностическим фактором, и снижать холестерин не следует. При этом снижение уровня «хорошего» холестерина ниже 0,90 ммоль/л для мужчин и 1,15 ммоль/л для женщин считается фактором риска атеросклероза.
Холестерин-ЛПНП (LDL)
Норма — 1,71−3,5 ммоль/л
Липопротеиды низкой плотности — основной переносчик холестерина в нашем организме. Именно он разносит синтезированный в печени жир к органам и тканям. Считается, что уровень холестерина в ЛПНП значительно больше влияет на развитие атеросклероза, чем уровень общего холестерина. Именно поэтому его стали называть «плохим» холестерином.
В условиях, когда сосудистая стенка скомпрометирована факторами риска (никотином, высокой концентрацией глюкозы, гомоцистеина, повышением артериального давления), холестерин из ЛПНП откладывается в ней, формируя атеросклеротическую бляшку. Для людей с факторами риска развития атеросклероза (возраст — более 45 лет для мужчин и 55 лет для женщин, случаи ранней смерти от сердечно-сосудистых заболеваний среди родственников, курение, сахарный диабет, гипертоническая болезнь, ожирение) уровень холестерина ЛПНП не должен превышать 3,37 ммоль/л, значения от 3,37 до 4,12 ммоль/л расценивают как средний фактор риска развития атеросклероза, а выше 4,14 ммоль/л — как высокий.
Холестерин-ЛПОНП (VLDL)
Норма — 0,26−1,04 ммоль/л
Эти липопротеиды синтезируются в печени и тонком кишечнике и служат предшественниками ЛПНП, то есть тоже относятся к переносчикам «плохого» холестерина.
Индекс (коэффициент) атерогенности
Это показатель, который можно рассчитать, исходя из результатов липидного профиля.
Нормальным считается показатель в диапазоне от 2,0 до 2,5 единицы. Максимальными значениями нормы являются 3,2 для женщин и 3,5 для мужчин. Все, что выше, указывает на значительный риск развития атеросклероза и требует мер по его снижению, которые могут быть как немедикаментозными (изменение режима питания, похудение, отказ от курения, борьба с гиподинамией, прием БАДов), так и медикаментозными (прием лекарств из различных групп, главным образом статинов).
Прежде чем назначать статины
Итак, предположим, в анализе на липидный профиль повышен общий холестерин до 6 ммоль/л за счет небольшого превышения нормы «плохих» липопротеидов низкой плотности. Остальные показатели в пределах нормы. Значит, пора назначать статины?
Еще несколько десятков лет назад большинство кардиологов сказали бы «да», но в последнее время ситуация несколько изменилась. И лично у меня история, когда на прием приходит достаточно молодая женщина, лет, скажем, 45, а участковый терапевт, впервые назначив ей анализ крови на холестерин и увидев незначительное превышение нормы, сразу же «заряжает» (по-другому и не скажешь) 20 милиграммов аторвастатина, вызывает разочарование.
Есть как минимум три причины этого не делать.
Во-первых, женщин до наступления менопаузы защищают от атеросклероза женские половые гормоны.
Во-вторых, статины обладают эффектом рикошета: они встраиваются в процесс метаболизма холестерина, происходящий в печени, и в случае отмены препарата его концентрация компенсаторно увеличивается.
Именно поэтому, и это в-третьих, первый этап снижения уровня холестерина — диета с уменьшением потребления животных жиров и сладкого.
Конечно, влияние холестерина на развитие атеросклероза все равно остается значимым, но подходить к назначению статинов следует более дифференцированно.
Когда надо принимать статины
Сегодня уже есть достаточно информативная методика ранней диагностики атеросклероза. Речь идет об ультразвуковом исследовании сонных артерий, несущих кровь к головному мозгу. По наблюдению ученых, именно там появляются первые отложения холестерина, даже разработан скрининговый показатель — толщина комплекса интима-медиа. По данным AHA (American Heart Association), проведение ультразвукового исследования сонных артерий и оценка суммарной толщины внутренней (интима) и средней (медиа) стенок этого сосуда служит одним из методов оценки риска развития осложнений у пациентов, не имеющих клинических симптомов, но входящих в группу риска по сердечно-сосудистым заболеваниям.
Согласно национальным рекомендациям, которые разработаны экспертной комиссией Всероссийского научного общества кардиологов (2011), за повышение толщины комплекса интима-медиа принимают значения от 0,8 до 1,3 мм. Локальные утолщения комплекса более 1,3 мм считаются свидетельством присутствия атеросклеротической бляшки.
Статины, на мой взгляд, одни из самых важных лекарств наряду с антибиотиками и противоопухолевыми препаратами, изобретенными в XX веке. Формально статины снижают уровень холестерина, а еще выполняют целый ряд полезных функций, например, препятствуют самому формированию атеросклеротической бляшки и, по данным ряда клинических исследований, могут уменьшить ее диаметр на 15%.
Показаны статины и в случае, если появились клинические признаки ишемии одного из органов-мишеней: сердца (стенокардия, аритмия), ног (перемежающаяся хромота), головного мозга (транзиторные ишемические атаки с доказанным наличием атеросклеротических бляшек в сонных артериях). Или врач обнаружил инструментальные признаки ишемии (по данным ЭКГ, суточного мониторирования ЭКГ или нагрузочного теста, ЭхоКГ или стресс-ЭхоКГ).
Однозначно показан прием статинов после перенесенного инфаркта миокарда, ишемического инсульта, операции аортокоронарного шунтирования, операций на сонных артериях и артериях конечностей, стентирования.
Источник
Статины: польза и вред

Дата публикации: 31.07.2020
Статины: что это такое
Статины — что это за лекарство? Статины — это препараты, которые понижают уровень холестерина в крови. Главное их предназначение — первичная профилактика и лечение болезней сердечно-сосудистой системы, поскольку холестерин является одним из основных факторов, провоцирующих их возникновение и развитие.
Холестерин представляет собой органический спирт, естественным образом вырабатываемый в организме, а также поступающий в него с пищей — и он может вызывать закупорку сосудов, откладываясь в них в виде атеросклеротических бляшек. Это влечет за собой сбои в питании мозга и конечностей, ведет к появлению у человека целого букета заболеваний (ишемической болезни сердца, цереброваскулярной недостаточности), и даже может вызвать гангрену, инсульт или инфаркт.
Говоря простыми словами, что это такое — это препараты, которые предупреждают инфаркты и инсульты, снижают и поддерживают уровень холестерина в норме, за счет блокирования его выработки организмом.
Какие бывают статины?
Что относится к статинам? Статины — все те препараты, которые ингибируют ферменты выработки холестерина в печени. Также они могут улучшать функцию и структуру сердечной мышцы, что особенно важно при профилактике и восстановлении инфаркта миокарда. Эти лекарства относятся к гиполипидемической группе препаратов — веществ, которые направлены на снижение концентраций определенных вредных фракций в организме (к коим и относится холестерин).
Как статины действуют на организм?
Чтобы понять, как статины снижают холестерин, стоит объяснить механизм действия. Он заключается в том, что статины угнетают фермент ГМГ-КоА-редуктазу, который и ответственен за синтез этого соединения. Здесь же мы получаем ответ на вопрос, почему и чем вредны статины — своим негативным воздействием на печень, которая вырабатывает холестерин.
Что делают статины в организме дальше: снижают концентрацию холестерина в крови, а также повышают уровень «хорошего» холестерина — ЛПВП.
При каком холестерине назначают статины?
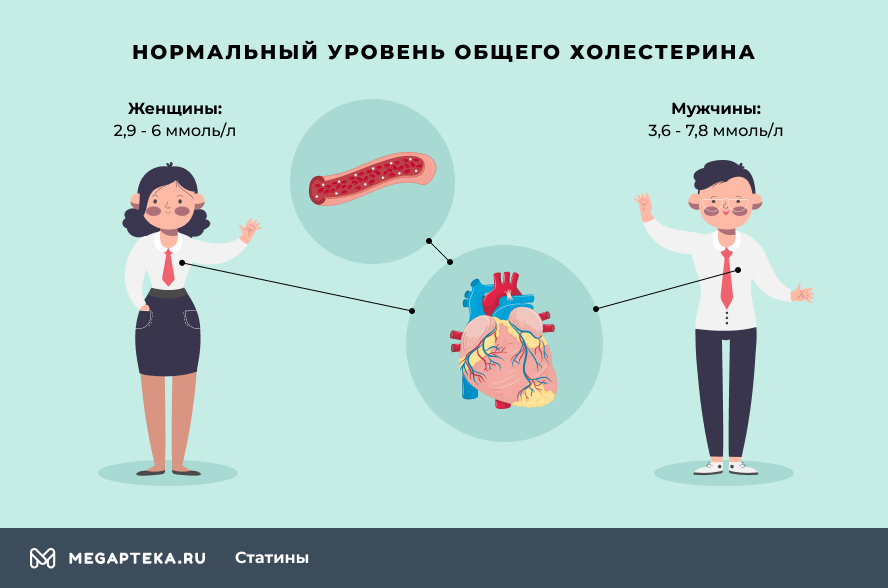
При каком холестерине пить статины? Нормальный уровень общего холестерина у женщин — 2,9 — 6 ммоль/л, у мужчин — 3,6 — 7,8 ммоль/л. Однако стоит учесть, что он может меняться с возрастом, а также при некоторых гормональных сбоях, так что в любом случае эти препараты назначаются врачом. Он объяснит, в какое время пить статины, сколько пить статины. Также при назначении он отдельно рассмотрит уровень «плохого» и «хорошего» холестерина в вашем организме.
Не стоит задаваться вопросом, в каком возрасте принимают статины — решение принимается на основании результатов анализов, а не исходя из возраста. Тем не менее, несмотря на всю безопасность современных препаратов, стоит учитывать возможный риск для пациентов пожилого возраста — так что конечное решение должен принимать врач.
Как пить статины?
Почему статины пьют на ночь? Ответ прост — отложение холестерина на стенках сосудов, как и тромбообразование, особенно активно происходит ночью, во время сна. Поэтому не задумывайтесь, в какое время суток принимать статины — просто пейте их перед сном.
Говоря же о том, сколько лет можно пить статины, стоит сказать, что стойкий терапевтический эффект они дают лишь при постоянном и длительном применении. При назначении врачом их можно пить на протяжении 3-5 лет и далее, при необходимости, продолжать прием. Более того, при наличии показаний их прием может продолжаться целую жизнь, и, при правильном подборе препарата и верной дозировке — даже без выраженных побочных эффектов.
Подписывайтесь на Мегасоветы
и читайте полезные статьи о здоровье каждую неделю
Какие статины самые эффективные и безопасные?
Какие статины лучше принимать при холестерине? Говоря о конкретных наименованиях, стоит назвать такие препараты, как аторвастатин, церивастатин, розувастатин, питавастатин, флувастатин и другие. Они могут иметь различные торговые названия — здесь приведены лишь непатентованные международные наименования активных веществ, по которым вы без труда сможете найти подходящее лекарство. Польза и вред статинов — предмет многочисленных дискуссий, однако, однако эти препараты — современные, они имеют минимум побочных эффектов и противопоказаний.
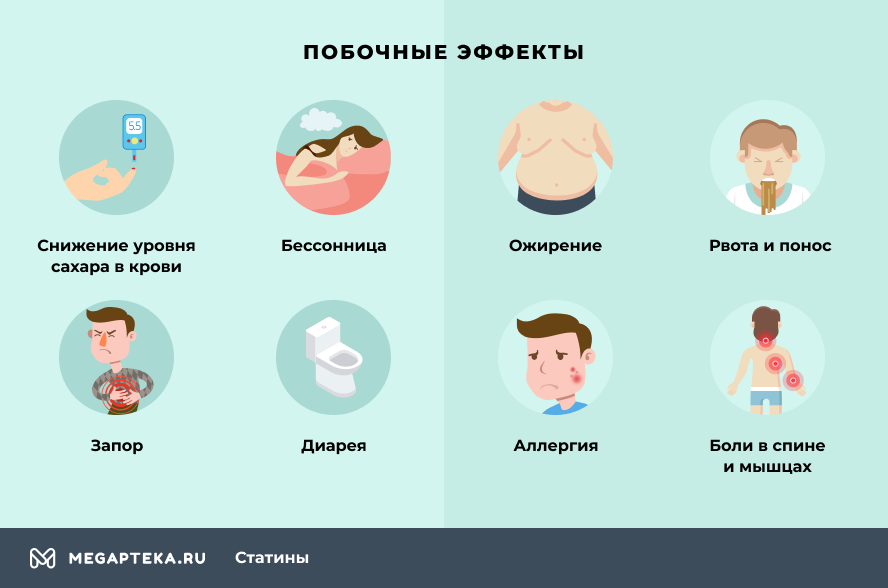
Тем не менее, перечислим основные возможные побочные эффекты статинов, которые иногда проявляются при приеме:
- снижение уровня сахара в крови
- бессонница
- ожирение
- рвота и понос
- запор
- диарея
- аллергические реакции
- боли в спине и мышцах
Чем заменить статины?
Чем заменить статины для снижения холестерина — вопрос актуальный для тех, кто из-за противопоказаний либо побочных эффектов не может их принимать. Есть целый перечень народных средств и продуктов, способных снизить уровень холестерина в крови.
Также есть и другие способы, как снизить холестерин без статинов. Это — адекватная физическая нагрузка, минимизация стрессов, полноценный и достаточный сон (не менее 7-8 часов в сутки). Следует отказаться от вредных привычек — курения, алкоголя, привести в порядок диету, сократив потребление животных жиров. При наличии лишнего веса следует от него избавиться.
Приложение Мегаптека.ру найдет для вас недорогие лекарства
Отправить смс со ссылкой на установку?
Установите бесплатное мобильное приложение Megapteka.ru
Мы отправим на ваш номер sms со ссылкой на установку
Источник
оказания к назначению статинов. Дозировка статинов. Побочные эффекты статинов.
Показания к назначению статинов. Дозировка статинов. Побочные эффекты статинов.Показания к назначению статинов • высокая гиперхолестеринемия (гетерозиготная или высокая ненаследственная), рефрактерная к диетотерапии минимум в течение 3 месяцев, • преходящая гиперхолестеренемия при высоком коронарном риске Статины назначают (без оценки липидограммы) в раннем госпитальном периоде больным с ОКС, ИМ, а также больным среднего возраста с АГ и дополнительными ФР (даже при нормальном или слегка повышенном уровне атерогенных ЛПНП), • наличие стабильной стенокардии на фоне постинфаркт ною кардиосклероза, инсульта в анамнезе, СД, атеросклероза периферических артерий и пожилого возраста Назначение статинов при стабильной стенокардии без определения исходной липидограммы (ХСЛПНП и ХС неЛПВП) необоснованно Согласно рекомендациям NCEP (США), лечение статинами начинают при уровне ХСЛПНП более 5 ммочь/л и при наличии одного ФР ИБС, ХСЛПНП равен 3,4 ммоль/л и более и при наличии двух ФР ИБС, ХСЛПНП менее 3,4 ммоль/л на фоне проявлений ИБС или другого атеросклеротического поражения сосудов Дозировка всех статинов — средняя терапевтическая доза большинства этих ЛС составляет 20-40 мг/сут (максимальные дозы (80 мг/сут) назначают при тяжелой гиперхолестеринемии) Чтобы реально воздействовать на течение атеросклероза, необходимо снизить уровень ОХС более чем на 20% При стандартной дозе (20 мг) ловастатина, праваапатина симвастатина, флувастатина содержание ХСЛПНП снижается на 24%, 35% и 18% (при дозе аторвастатина 10 мг — на 37%) Каждое удвоение дозы статинов приводит к снижению уровня ХСЛПНП на 6% Побочные эффекты также усиливаются при повышении их дозы Назначают липримар (аторвастатин) или вазилип (симвастатин) в начальной дозе 10 мг 1 раз в сутки Препарат тучше принимать вечером, после ужина, перед сном (так как максимальный синтез ХС идет ночью) Через 1 месяц (к этому времени развивается максимальный эффект статинов) следует провести контроль ОХС и других липидов. При достижении целевого уровня переходят на прием поддерживающих доз, осуществляя контроль за уровнем липидов 1 раз в 6 месяцев. Если целевой уровень не достигнут, то увеличивают суточную дозу статина в 2 раза, что дает дополнительное снижение уровня ХСЛПНП на 6%. Большие дозы не столь существенно снижают уровень ОХС, ХСЛПНП по сравнению с обычными. При отсутствии должного эффекта увеличивают дозу до максимально разрешенной (80 мг/сут в 2 приема); заменяют один статин на другой, более сильный (например, на аторвастатин, розувастатин), или переходят на комбинированную терапию. Современные статины, их синонимы и дозировкаСтатины обычно хорошо переносятся при длительном приеме и побочные явления очень редки (они противопоказаны при беременности). Лишь 3% больных при 5-летнем непрерывном использовании прекратили прием статинов из-за побочных явлений. В ходе лечения ими могут отмечаться: • нарушение функции печени (0,5% случаев), вплоть до гепатита; при этом может временно увеличиваться активность ACT и АЛТ более чем в 3 раза от нормы (в этом случае статины отменяют или уменьшают их дозу в 2 раза) без наличия соответствующих клинических проявлений. Каждое удвоение дозы статинов повышает активность печеночных трансаминаз на 0,6%. Их уровень следует мониторировать через 6 недель, 3 месяца и затем каждые 6 месяцев (они не должны превышать норму более чем в 2 раза), особенно в начале лечения или при заболеваниях печени в анамнезе; • миопатия (в 0,1% случаев); вследствие неблагоприятного, токсического влияния на мышцы возникает рабдомиолиз — распад мышечной ткани с блокированием продуктами распада функции почек и развитием выраженной дыхательной недостаточности. В легких случаях миопатии только повышается уровень КФК (ее уровень определяют только при появлении мышечной симптоматики). Если этот рост более чем в 3 раза превысил норму, то необходимо уменьшить дозу статинов, а если это не помогает (рост КФК более чем в 10 раз превышает верхнюю границу нормы), отменить их, даже если у больного нет мышечных симптомов (и повторить анализы через 2 недели). В более тяжелых случаях могут появиться миалгии (боли в мышцах) и мышечная слабость (больным хочется лежать), общее недомогание, темная моча и лихорадка. Миозит чаще возникает при комбинации статинов и фибратов (прежде всего с гемфиброзилом). Перед началом такой комбинированной терапии следует убедиться, что у больного нет и патологии почек; • легкие расстройства ЖКТ (диарея, запоры, вздутие живота, горечь во рту); • усталость, головная боль и нарушения сна. Показано, что прием симвастатина в течение 4 лет сначала снижал только уровень ОХС (на треть от исходного), а затем медленно начинался и регресс коронарного атеросклероза, который становился достоверным только через 4 года. Вследствие того, что атеросклероз — результат длительного (многолетнего) воздействия повышенного уровня липидов на артериальную стенку, необходимо длительное время, чтобы и гипохолестеринемия оказала свое положительное действие. Статины могут применяться для первичной и вторичной профилактики атеросклероза и его грозных осложнений — ИБС и инсульта. Таким образом, статины — эффективные гипохолестеринемические ЛС, которые тормозят прогрессирование атеросклероза, вызывают регрессию атеросклеротических бляшек и повышают просвет артерии. Все это заметно снижает необходимость последующих реконструктивных сосудистых операций. Видео урок лекарств для снижения холестерина кровиПри проблемах с просмотром скачайте видео со страницы Здесь — Также рекомендуем «Фибраты при атеросклерозе. Показания к назначению фибратов. Побочные эффекты фибратов.» Оглавление темы «Лечение атеросклероза. Препараты для лечения атеросклероза.»: 1. Диагностика атеросклероза. Лечение атеросклероза. 2. Принципы лечения атеросклероза. Немедикаментозное лечение атеросклероза. 3. Лекарственная терапия атеросклероза. Коррекция обмена липидов. 4. Группы риска атеросклероза. Статины при атеросклерозе. 5. Показания к назначению статинов. Дозировка статинов. Побочные эффекты статинов. 6. Фибраты при атеросклерозе. Показания к назначению фибратов. Побочные эффекты фибратов. 7. Никотиновая кислота. Показания к назначению никотинки. Противопоказания к никотиновой кислоте. 8. Секвестранты желчных кислот при атеросклерозе. Побочные эффекты секвестрантов желчных кислот. 9. Комбинации препаратов при атеросклерозе. Лечение отдельных типов липидных нарушений. 10. Профилактика атеросклероза. Первичная и вторичная профилактика атеросклероза. |
Источник