Снижение холестерина у больных сахарным диабетом
Содержание статьи
Холестерин и сахарный диабет. Неожиданная ассоциация
Группа исследователей из Оксфордского университета (Великобритания) пришла к провокационному выводу о том, что более высокие уровни всех трех основных липидных фракцией — холестерина липопротеинов низкой плотности (ХС ЛНП), холестерина липопротеинов высокой плотности (ХС ЛВП) и триглицеридов (ТГ) — ассоциируются с более низким риском развития сахарного диабета, хотя, как известно, повышение ХС ЛНП и ТГ является предиктором ишемической болезни сердца (ИБС).
Ряд клинических и генетических исследований уже показал ранее, что статины увеличивают риск сахарного диабета, так что ученые пытались найти ответ на вопрос, являются ли причиной этого феномена сами статины, или речь идет об общей характеристике снижения холестерина ЛНП. Полученные результаты говорят о том, что, скорее всего, верным является именно второе предположение. Авторы отдельно оговаривают, что эта информация не должна становиться основанием для отмены статинов или генетического тестирования каких-либо пациентов.
В данной работе, которая была опубликована 3 августа 2016г. в журнале JAMA Cardiology, использовался метод менделевской рандомизации (МР), а также новейшие генетические методы. Это позволило изучить 130-140 ассоцированных с липидами однонуклеотидных полиморфизмов, идентифицированных ранее в кардиометаболических исследованиях геномных ассоциаций, и создать на их основе генетический инструмент.
Как и ожидалось, было обнаружено, что повышение оценивавшихся с использованием генетического инструмента уровней ХС ЛНП на одно стандартное отклонение (что соответствовало 38 мг/дл) достоверно ассоциировалось с более высоким риском ИБС (отношение шансов [ОШ] 1,68; 95% доверительный интервал [ДИ] 1,51-1,87).
Когда использовалась только обычная МР, ХС ЛВП, казалось, имелся протективный эффект, однако он уменьшился после того, как исследователи применили более новые многомерную МР и подход МР-Эггера, чтобы учесть плеотропность или возможность ассоциации генетических особенностей с другими биомаркерами. Соответствующее значение ОШ для ХС ЛВП (эквивалентное повышению на 16-мг/дл) составило 0,95 (95% ДИ 0,85-1,06).
Когда те же новые подходы были использованы в отношении триглицеридов, напротив, была продемонстрирована надежная ассоциация, при этом повышение уровней ТГ на одно стандартное отклонение (эквивалентно 89 мг/дл) ассоциировалось с достоверно повышенным риском ИБС (ОШ 1,28; 95% ДИ 1,13-1,45). По мнению авторов, эти результаты могут служить обоснованием для поиска новых препаратов для снижения уровней триглицеридов, поскольку они, возможно, будут снижать риск ИБС. Они отмечают также, что с точки зрения генетики, ингибиторы PCSK9 имеют значительно больше перспектив, чем ингибиторы CEPT.
В отношении сахарного диабета результаты оказались настолько неожиданными, что авторы сопровождающей данную публикацию редакционной статьи призывают к проверке обнаруженных ассоциаций другими методами — несмотря на то, что исследований с МР-подходом достаточно для подтверждения причинно-следственной взаимосвязи между основными липидными фракциями и ИБС.
Для ХС ЛНП и ХС ЛВП результаты анализа с МР оказались очень похожими: для повышения этих фракций на 1 стандартное отклонение ОШ составили 0,79 (95% ДИ, 0,71-0,88) и 0,83 (95% ДИ, 0,76-0,90), соответственно.
В отношении триглицеридов влияние на риск диабета удалось продемонстрировать только при применении подхода МР-Эггера, однако их повышение также снижало риск диабета: ОШ 0,83; 95% ДИ 0,72-0,95) при увеличении на одно стандартное отклонение. И сами авторы исследования, и авторы редакционной статьи согласны, что, несмотря на всю свою новизну и высокий методологический уровень работы, эти данные о защитном эффекте ТГ в отношении сахарного диабета противоречат интуиции. Ранее в обсервационных исследованиях было показано, что повышение уровней ТГ ассоциируется с увеличением риска диабета, однако известно, что инсулинорезистентность также приводит к нарушением метаболизма ТГ, что затрудняет понимание того, какой феномен является причиной, а какой — следствием. Также поводом для осторожности при интерпретации данных о возможной защитной роли является факт неоднородности результатов трех различных МР подходов. В то же время, похожие данные были получены в недавних генетических исследованиях с участием европейской и афроамериканской популяции.
Если эта ассоциация подтвердится, это потенциально может иметь значительные практические последствия, поскольку это будет значить, что вмешательства по снижению уровней ТГ могут парадоксальным образом увеличивать риск диабета. Тем не менее, на данный момент мы располагаем данными достаточно крупных исследований по снижению ТГ, главным образом, с помощью фибратов, и в них не было намеков на возможный рост частоты диабета среди участников, которые были рандомизированы в группы активного лечения.
Впрочем, учитывая длительный срок наблюдения, который потребовался, чтобы обнаружить ассоциацию между повышенным риском заболевания диабетом и приемом статинов (приблизительно 20 лет), в дальнейшем будет необходимо тщательное наблюдение за участниками этих исследований.
Наконец, одним из наиболее важных практических выводов из этого исследования, видимо, станет необходимость включения конечных точек, связанных с сахарным диабетом, при планировании исследований с новыми гиполипидемическими препаратами, в частности — с ингибиторами PCSK9.
Источник
Нарушения липидного обмена при сахарном диабете: почему это важно знать и как с этим бороться
При сахарном диабете молекулы простого углевода (моносахарида) глюкозы — одного из компонентов сахара и главного источника энергии в организме — не поступают туда, где они необходимы. И в избытке накапливаются в крови, т.е. у человека развивается гипергликемия. Таким образом, у диабетиков нарушен углеводный обмен (он же — метаболизм углеводов).
При инсулинрезистентном сахарном диабете (диабет второго типа, СД2) параллельно с нарушением углеводного обмена у больного также возникает нарушение липидного обмена. Происходит это потому, что клетки тканей диабетика перестают «повиноваться» гормону инсулину, вырабатываемому поджелудочной железой и регулирующему метаболизм как углеводов, так и жиров, а в определенной мере — и белков.
Так работает инсулин у здорового человека
Что такое липидный обмен?
Жиры или липиды, так же как углеводы и белки, поступают в наш организм с пищей. И проходят там сложный цикл биохимических преобразований, в процессе которого клетки тканей используют их для своих целей и утилизируют. Этот цикл и называется липидным обменом или метаболизмом жиров.
Природные растительные и животные жиры, в основном, состоят из триглицеридов, на которые они и разлагаются. Триглицериды соединяются с белками и образуют липопротеиновые комплексы, транспортирующие по организму важный «строительный материал» — одноатомный спирт, в быту именуемый холестерином. Эти комплексы могут быть как «полезными», жизненно необходимыми («хороший» холестерин), так и «вредными» («плохой» холестерин).
При нормальном липидном обмене «полезные» липопротеины значительно преобладают над «вредными» и не дают последним наносить ущерб нашему организму, убирая со стенок сосудов холестериновые пятна — предшественники атеросклероза. Благодаря этому, сосуды остаются тонкими и эластичными.
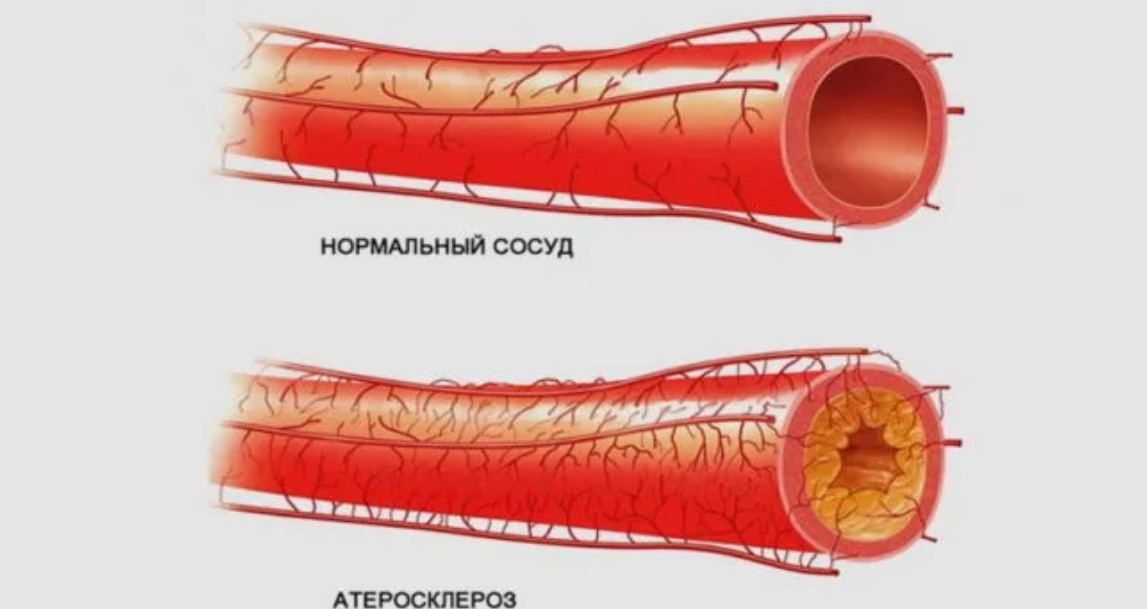
Артериальный сосуд здорового человека и больного диабетом с нарушенным липидным обменом в запущенной стадии
При нарушении метаболизма липидов соотношение полезных и вредных липопротеиновых комплексов меняется, и сосуды начинают склерозироваться — становятся плотными, хрупкими как стекло, с неровной бугристой внутренней поверхностью.
О преобладании «плохого» холестерина сигнализирует ожирение с первоначальным отложением подкожного жира преимущественно в области талии (висцеральный тип).
Чем опасен «тандем» неправильного метаболизма глюкозы и жиров?
Нарушение углеводного и липидного обмена в сочетании с гипертонией говорит о наличии метаболического синдрома — комплекса изменений, на фоне которых риск развития инфарктов и инсультов повышается в десятки раз.
Кроме того, нарушения метаболизма создают идеальные условия для старта онкологии и других серьезных заболеваний.
Метаболический синдром в десятки раз повышает угрозу инфаркта, инсульта, других серьезных заболеваний
Как узнать, есть ли нарушения липидного обмена при сахарном диабете и насколько они выражены?
По данным статистики у 97% больных с инсулинрезистентностью метаболизм жиров протекает неправильно. Понять, что жировой обмен нарушен легко: диабетик быстро набирает лишний вес, изначально толстея в талии. Если ее объем превышает 80 см, значит с метаболизмом жиров не все в порядке. При этом диета и физические нагрузки оказываются малоэффективными — как ни старайся, похудеть не получается.
У диабетиков с метаболическим синдромом больше всего жира откладывается на талии и животе, происходит нарушение обменных процессов, развивается/усугубляется артериальная гипертензия.
О проблеме свидетельствуют и биохимические признаки нарушения липидного обмена: при сахарном диабете в крови повышается уровень «плохого» холестерина с очень низкой плотностью, а уровень «хорошего» холестерина с высокой плотностью, наоборот, падает. В то время как общий холестерин может быть лишь незначительно повышен или вообще остается в пределах нормы.
Чем выше уровень «вредных» липопротеиновых комплексов и ниже «полезных» — тем более выражено нарушение липидного обмена и острее необходимость в специфическом лечении.
Как лечат больных сахарным диабетом с нарушенным метаболизмом жиров
Для нормализации соотношения полезных и вредных липопротеинов диабетикам назначают лекарственные препараты — бигуаниды и др. Больным с гипертонией может потребоваться корректировка ранее назначенного лечения: переход с низкоселективных на высокоселективные препараты из группы бета-адреноблокаторов.

Лечение при диабете с нарушением липидного обмена подбирает врач
Схема и состав лечения подбирается индивидуально. Этим занимается лечащий врач — терапевт или эндокринолог — при участии кардиолога.
Помимо лекарственной терапии для восстановления нормального обмена липидов диабетику необходимо:
- правильно сформировать рацион и режим питания;
- добавить дозированные физические нагрузки;
- хорошо высыпаться по ночам.
Что и как едим?
- Исключите из своего меню блюда из жирного мяса, заменив его куриным филе, нежирной говядиной, постной рыбой, морепродуктами.
- Вместо сметаны добавляйте в салаты и супы обезжиренный йогурт. Ограничьте употребление яиц и сливочного масла. Количество растительного масла не должно превышать 2-3 столовых ложек в день.
- Не ешьте соленую и копченую пищу, подружитесь с овощами и несладкими фруктами.

Овощи и фрукты — основа питания больного диабетом с нарушенным обменом жиров
- Ешьте часто, не менее 5-ти раз в день, и понемногу, не более 300 грамм пищи на один прием.
- Самую высококалорийную пищу употребляйте в первой половине дня, низкокалорийную — во второй.
- Не ешьте после семи часов вечера — это не так трудно сделать, как кажется, нужно просто привыкнуть.
Как двигаемся?
На первый взгляд может показаться логичным, что для борьбы с жиром физические нагрузки должны быть очень интенсивными и продолжительными, в буквальном смысле слова изнуряющими. Однако это далеко не так. Перегрузки не приносят пользы диабетику и становятся причиной дополнительных проблем, в том числе — серьезных:
- усиленные нагрузки на суставы приводят к повреждению хрящевой ткани;
- склерозированные сосуды могут не справиться с увеличивающимся давлением крови;
- сердце и мозг страдают от недостатка кислорода.
Кроме того, при интенсивных занятиях спортом у больного СД2 увеличивается сахар в крови, а при комфортном режиме двигательной активности, наоборот, уменьшается.
Поэтому для борьбы с висцеральным жиром и лишним весом, и, прежде всего, для восстановления нарушенного липидного обмена больному диабетом 2 типа необходимы так называемые кардио-тренировки. Под этим красивым и очень правильным названием понимается любая двигательная активность в спокойном темпе, без одышки и других неблагоприятных изменений самочувствия.
Диабетику в месяц нужно двигаться не менее 150 часов, оптимальный график нагрузок — 5 раз в день по 30 минут.
- Это может быть плавание в бассейне или пешие прогулки с равномерной, комфортной скоростью, занятия по дому — мытье полов или окон и др.

Бассейн — ваш путь к здоровью
- Если вы работаете и у вас сидячая работа, используйте для движения обеденный перерыв. Можно также просто пританцовывать за компьютером по хорошую музыку. Или прогуливаться по холлу, решая по телефону вопросы с партнерами или клиентами.
- Важный момент: дозированные физические нагрузки помогают легче пережить начальный этап диеты, снижая чувство голода.
Как спим?
Для того чтобы метаболические процессы протекали нормально, человеку необходимо не менее 8 часов полноценного, здорового сна. У диабетика с ожирением сон нарушен.
Дело в том, что мышечные стенки наших дыхательных путей во время глубокой фазы сна расслабляются. Жировые отложения в области шеи и груди давят на расслабленные дыхательные пути, вызывая их спадение. Результатом становится уменьшение потока поступающего в легкие воздуха, которое может чередоваться с эпизодами полного прекращения дыхания — апноэ сна.
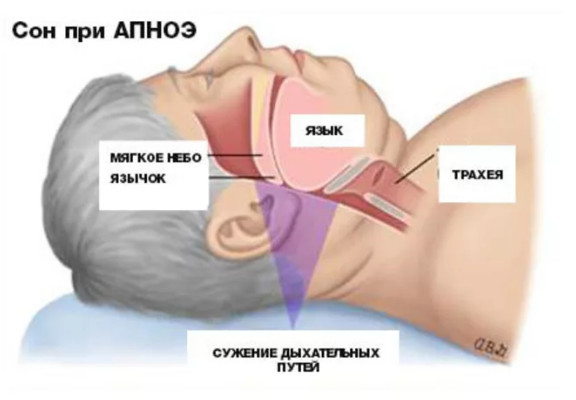
У полного человека во время сна происходит сужение дыхательных путей и может развиваться ночное апноэ
Чтобы снова начать дышать, человеку приходится сделать усилие — а, значит, на мгновение проснуться. Такие пробуждения обычно не запоминаются, но делают свое «черное дело» — наутро диабетик просыпается с головной болью, повышенным давлением, чувством разбитости.
- Важно! Плохой прерывистый сон не позволяет отстроить нарушенный метаболизм жиров, т.е. их правильную переработку и работу в организме. Поэтому человек не может похудеть и защитить себя от сердечно-сосудистых заболеваний. Не помогают ни диета, ни физическая активность.
Таким образом, плохой сон не дает диабетику избавиться от лишнего веса, а лишний вес мешает спать. Создается порочный круг, выйти из которого просто необходимо. И такая возможность есть — пользование аппаратом для нормализации дыхания во время сна позволяют больному СД2 выспаться:
- увеличивая эффективность лекарственной терапии и физических нагрузок;
- способствуя нормализации липидного и углеводного обменов — человек худеет, уровень сахар в крови приходит к норме;
- снижая риск гипертонического криза, ишемической болезни сердца, инфаркта миокарда, инсульта.

Пользование аппаратом для нормализации дыхания во сне помогает восстановить нарушенный липидный обмен
Источник
Повышенный уровень холестерина (дислипидемия)
Нарушение липидного обмена — важный фактор риска развития болезней сердца. Актуальна эта проблема и для нас: задумайтесь, у 65% больных сахарным диабетом нарушен обмен холестерина! Сейчас так много говорят о холестерине, его связи с атеросклерозом и болезнями сердца, а винят в повышении холестерина все жирное и вкусное. Почему? Давайте разбираться вместе!
Холестерин
Холестерин (ХС) — это липидная молекула, одна из транспортных форм жиров (липидов). ХС выполняет ряд важных функций:
- Входит в состав мембраны каждой клетки организма, а также нервов и мозговых оболочек
- Предшественник некоторых гормонов, витамина D, компонентов желчи
Как видите, холестерин совершенно необходим любому животному организму. Около 80% ХС синтезируется нашим организмом, остальные 20% мы получаем с пищей (на 99,3% — с животной). Он транспортируется в составе специального комплекса — липопротеина. В крови обычно определяют:
- Липопротеины низкой плотности (ЛПНП) — доставляют ХС клеткам. Если с пищей поступает много животных жиров или есть генетическая предрасположенность, ЛПНП находятся в крови больше и дольше. В этом случае ЛПНП окисляются, могут повреждать сосудистую стенку и откладываться в ней, то есть участвовать в образовании атеросклеротической бляшки. Таким образом, липопротеины низкой плотности относят к «плохому» холестерину.
- Липопротеины высокой плотности (ЛПВП), наоборот, относят к «хорошему» холестерину. Они переносят лишний холестерин из клеток в печень и защищают ткани, главным образом сосудистую стенку, от его избытков. Доказано, что повышение ЛПВП на 0,38 ммоль/л связано со снижением риска болезней сердца на 22%.
- Другая транспортная форма жиров — триглицериды (ТГ). Клетки используют триглицериды для синтеза энергии. Если съесть пищи больше, чем того требуется для получения энергии, излишки «топлива» в форме триглицеридов отложатся в жировой ткани. При большом количестве триглицеридов в крови риск формирования атеросклеротических бляшек также повышен.
Таким образом, под нарушением обмена липидов (дислипидемией) понимают не только повышение холестерина, но нарушение баланса между его частями — снижение «хороших» ЛПВП и повышение «плохих» ЛПНП и триглицеридов. У больных с сахарным диабетом 2 типа нарушение обмена холестерина проявляется, главным образом, повышением ТГ и снижением ЛПВП.
Чтобы определить состояние обмена липидов, необходимо сдать кровь на липидный спектр (липидограмму). Данное исследование включает в себя определение уровня общего холестерина, ЛПНП, ЛПВП, ТГ. Этот анализ рекомендуют выполнять натощак (не менее 12 часов голода), так как некоторые показатели, например, триглицериды, могут изменяться после еды.
К какому же уровню холестерина нужно стремиться?
ЛПНП
- У больных сахарным диабетом 2 типа без факторов риска болезней сердца < 2,6 ммоль/л
- Убольных сахарным диабетом 2 типа с факторами риска и сопутствующими заболеваниями сердца < 1,8 ммоль/л
ЛПВП
- У женщин >1,2 ммоль/л
- У мужчин > 1,0 ммоль/л
Триглицериды
- < 1,7 ммоль/л
Помните, что желаемый именно для вас уровень холестерина может определить только ваш врач!
Источник
Статины и сахарный диабет. Вопросы остаются?
Оксана Михайловна Драпкина, профессор, доктор медицинских наук:
— Это долгожданная лекция, про нее уже спрашивали, — «Статины и сахарный диабет».
Владимир Трофимович Ивашкин, академик РАМН, доктор медицинских наук:
— Вот эту знаменитую картину Айвазовского поставил не я, это Оксана Михайловна включила, когда я ей сдал свои слайды, но, я думаю, она, наверное, к месту. Я думаю, что эти мореходы спасутся на своем плоту, потому что там вон все-таки заря какая-то поднимается, солнце.
Статины и сахарный диабет. Несколько неожиданное сочетание, которое стало обсуждаться буквально в последние годы. Давайте посмотрим, почему это сочетание возникло и привлекло внимание врачебной общественности.
Перед тем как приступить, собственно, к изложению материала, давайте мы с вами рассмотрим одну клиническую задачу, довольно простую. Пациент Х, 67 лет. Диагноз: стабильная стенокардия II функционального класса. Получает Мертенил (Розувастатин) ежедневно в дозе 10 миллиграмм. При очередном исследовании крови обнаружены следующие изменения. На фоне длительного приема Мертенила у него: низкий уровень триглицеридов, общего холестерина, хорошие показатели липопротеидов высокой плотности, значительно снижены липопротеиды низкой и очень низкой плотности, коэффициент атерогенности, просто как у юноши. Но гликозилированный гемоглобин у него 8,1%, это превышает норму. Месяц назад он был 6,8%, на верхней границе нормы. И глюкоза — 7,9, а месяц назад — 5,6. То есть наблюдается повышение уровня гликозилированного гемоглобина и повышение уровня глюкозы у пациента 67 лет на фоне длительного приема Мертенила.
Какое ваше решение, когда вы получаете эти данные? Что вы рекомендуете пациенту — отменить Мертенил, уменьшить его дозу или продолжить терапию с добавлением Метформина? Вот теперь, собственно, уже перейдем к изложению материала.
Относительно недавно в журнале «Diabetes Care» Ражпатак (Rajpathak S.N.) и коллеги опубликовали результаты мета-анализа пяти рандомизированных плацебо-контролируемых исследований по оценке эффективности статинов. Всего, видите, анализировалась 51 с лишним тысяча пациентов. И они обнаружили, что длительное применение статинов ведет к 13-процентному повышению риска развития сахарного диабета.
Несколько позже Саттар (Sattar N.) и коллеги в журнале «Lancet» также опубликовали данные о мета-анализе уже 13 рандомизированных плацебо-контролируемых исследований по оценке эффективности статинов. Они включили в свой мета-анализ 91 тысячу с лишним пациентов, длительно принимающих статины, и также обнаружили 9-процентное повышение риска развития сахарного диабета. Из 91 тысячи включенных участников диабет развился у 4278-ми. Причем авторы отметили, что наибольшему риску подвержены пациенты старше 65 лет.
Давайте посмотрим на результаты клинических исследований далее. Оказалось, и это показали Учечукву (Uchechukwu K.S.) и коллеги в журнале «Current Opinion in Cardiology», что отмечается однотипность эффектов, в отношении повышения уровня сахара в крови и риска развития сахарного диабета, различных статинов (Правастатин, Симвастатин, Аторвастатин, Розувастатин). И эта однотипность указывает на класс-эффект статинов в отношении развития сахарного диабета.
Эти же авторы показали, что другие характеристики не влияют на диабетогенный эффект статинов. В частности, не имеет значения компартментализация (липофильный это препарат или гиброфильный). Не влияет метаболизм, в зависимости от активности P450(CYP), его изоформ 3А4 или CYP2C9, активности UDP глюкуронозилтрансфераза и так далее. Не влияет на этот эффект выраженность лечебного эффекта, так называемая potency препарата. Не влияет также период полу-жизни.
Следовательно, этот класс-эффект статинов, диабетогенный класс-эффект статинов, является их общей характеристикой.
После того как мы испугались опасности развития сахарного диабета при длительном приеме, давайте теперь посмотрим все-таки с практической стороны дела. Возможность развития диабета на фоне длительного приема статинов — это, конечно, тревожный сигнал, ибо диабет — это фактор риска прогрессирования кардиоваскулярной патологии. Сакья (Sukhija R.) с соавторами в «Journal of Investigative Medicine» показал, что статин-ассоциированный подъем концентрации глюкозы в крови составляет два миллиграмма на децилитр у пациентов без сахарного диабета и семь миллиграмм на децилитр у лиц с диабетом. Следовательно, абсолютный риск развития диабета при длительном приеме статинов составляет один случай на тысячу пациент-лет. Это очень небольшая вероятность развития сахарного диабета. Но от этого тем пациентам, у которых сахарный диабет развивается, не становится легче.
Далее рассматривая сложившуюся ситуацию с практических позиций, мы должны признать, что выраженный положительный эффект статинов в отношении снижения риска сердечно-сосудистых осложнений имеется даже у лиц с низкой концентрацией холестерина, липопротеидов низкой плотности, менее 77 миллиграмм на децилитр. Положительный сердечно-сосудистый эффект статинов отмечается у больных диабетом независимо от типа диабета, независимо от липидного профиля, независимо от истории сердечно-сосудистого заболевания и независимо от исходных характеристик.
Опять-таки рассматривая ситуацию с точки зрения практического врача, следует вспомнить об известном исследовании «JUPITER». Данные этого исследования показали, что у пациентов с инсулиновой резистентностью риск сердечно-сосудистых осложнений снижался на 34% на фоне приема Мертенила (Розувастатин). Это совершенно потрясающие цифры.
Таким образом, промежуточный вывод может звучать следующим образом: назначение статинов лицам, старше 65 лет, не имеющим дислипидемии, или выраженной дислипидемии, с низким сердечно-сосудистым риском, должно быть взвешенным, с учетом возможного риска развития сахарного диабета.
Теперь давайте посмотрим, какие механизмы могут вызывать диабетогенные эффекты при приеме статинов. Показано, в частности, что статины ингибируют глюкозо-индуцируемый кальций-зависимый процесс секреции инсулина. Статины угнетают синтез убихинона (CoQ10). Это очень важный фактор в цепи переноса электронов, митохондриальной дыхательной цепи, и, следовательно, очень важный участник системы продукции аденозинтрифосфорной кислоты митохондриями. Так вот статины угнетают синтез убихинона и последовательно угнетают продукцию митохондриями аденозинтрифосфорной кислоты. И это приводит к ингибированию теперь уже АТФ-зависимого процесса секреции инсулина. Кальций-зависимый и АТФ-зависимый процессы секреции инсулина.
Статины угнетают синтез изопреноидов и оказывают последующее подавление синтеза транспортера глюкозы (Glut 4) в жировой ткани, в адипоцитах. Следовательно, они повышают уровень глюкозы, за счет угнетения продукции Glut 4.
Статины, повышая содержание холестерина в клетках, ингибируют активность глюкокиназы, а глюкокиназа — это ключевой фермент метаболизма глюкозы. Следовательно, снижение активности глюколиза (глюколиз, собственно, начинается с фисфорилирования глюкозы глюкокиназой) приводит к угнетению глюкозо-индуцируемого поступления кальция, необходимого для секреции инсулина. Это уже второй механизм угнетения кальций-зависимой секреции инсулина.
Далее показано, что ингибирование гидрокси-метилглютарил-коэнзим А редуктазы (HMG-CoA), то есть фермента, который, собственно, метаболизирует холестерин (и угнетение этого энзима приводит к накоплению в клетке холестерина), и последующая стимуляция рецепторов липопротеидов низкой плотности приводит к захвату и накоплению в клетке холестерина липопротеидов низкой плотности. А дальше накапливающийся холестерин липидов низкой плотности приводит к активации иннатного и адаптивного звеньев иммунитета. Это, собственно, сопровождается инициацией воспалительного каскада и приводит к нарушению функциональной и структурной целостности бета-клеток и, соответственно, к угнетению продукции секреции инсулина. Это показал Ларсен (Larsen C.M.) и коллеги и опубликовал в «New England Journal of Medicine».
Еще к механизмам диабетогенного влияния статинов относится их индукция апоптоза бета-клеток вследствие избыточной внутриклеточной продукции оксида азота (NO) и последующей NO-опосредуемой активации кальпаина — кальций-зависимой протеазы.
Ну и наконец, повреждающие эффекты статинов наиболее значимы у пожилых пациентов, как считает Саттар (Sattar N.) в своей статье в «Lancet», поскольку у пожилых пациентов имеет место возраст-зависимая потеря бета-клеток.
На этом слайде как раз показаны все вероятные пути ингибирования. Ингибируется активность глюкокиназа, нарушается продукции АТФ в митохондриях. Дефицит АТФ приводит к тому, что блокируется АТФ-зависимый калиевый канал. Выход калия крайне необходим, поскольку выход калия приводит к деполяризации клетки, перераспределению зарядов. Деполяризация клетки необходима для входа в клетку кальция. А кальций, в свою очередь, как показано справа, вместе с АТФ обеспечивает кальций-зависимый и АТФ-зависимый процессы секреции инсулина. Это блокируется все.
Уже наверху и в левом углу — накопление липопротеидов низкой плотности, за счет активации рецепторов холестерина липопротеидов низкой плотности, и ингибирование статинами гидрокси-метилглютарил-коэнзим А (слева показано) приводит к накоплению ацетил-коэнзим А и угнетению продукции убихинона и изопреноидов. Это, в свою очередь, нарушает синтез такого важного транспортера глюкозы, как Glut 4, а дальнейшее окисление накопившегося холестерина липопротеидов низкой плотности приводит к окислительному взрыву — развивается оксидативный взрыв, воспаление, апаптоз, избыточная продукция оксида азота, активация кальпаина, и тем самым активируются иннатный и адаптивный иммунитет и развивается продукция различных цитокинов, в частности, тумарнекротизирующего фактора, интерлейкина 6 и так далее, что приводит к деструкции и функциональной недостаточности бета-клеток.
Таким образом, действие статинов многообразно. Естественно, остается вопрос: при таком многообразии повреждающих эффектов статинов на бета-клетку каким образом удается в подавляющем большинстве случаев этим клеткам сохранять свою функциональную способность, жизнедеятельность и, так сказать, не поддаваться этим разрушающим влияниям статинов? Ответа на этот вопрос нет. Непонятно, почему на определенную группу пациентов статины оказывают свой повреждающий бета-клетку эффект и, следовательно, диабетогенное действие, а у подавляющего большинства принимающих статины таких повреждающих эффектов нет, несмотря на их многообразие.
Теперь мы взвесим пользу и риск применения статинов. Сейчас это уже аксиома — статины служат средством выбора для снижения концентрации холестерина, подавления воспаления и уменьшения сердечно-сосудистых заболеваний. В этом никто не сомневается.
Прием ряда лекарственных молекул, в частности: бета-блокаторов, тиазидных диуретиков и ниацина, — также сопряжен с повышенной частотой развития диабета. Но тем не менее эти препараты в ходу, их никто не отменяет, ввиду все-таки редкости развития диабета у пациентов, принимающих их.
Данные «Cholesterol Treatment Trials» указывают на то, что появление индуцируемого статинами сахарного диабета может наблюдаться у одного пациента из 255, во время лечения статинами на протяжении предшествующих четырех лет. Это значит, что надо 255 пациентов лечить 4 года статинами, для того чтобы у одного из них появился сахарный диабет.
Суммарная угроза появления какого-либо из 9 сосудистых осложнений, включая (наиболее серьезные): смерть от любой причины, инфаркт миокарда, инсульт, коронарная реваскуляризация, — может быть предотвращена у тех же 255 пациентов за тот же период времени.
Следовательно, положительные эффекты от терапии статинами отчетливо превосходят риск развития диабета в отношении 9:1. То есть просто превалирующее положительное влияние над возможным негативным влиянием, в частности развитием сахарного диабета.
Таким образом, на основании нашего анализа мы можем сделать заключение. Это предварительный анализ, поскольку просто мало данных пока что. Судя по всему, все-таки диабетогенный эффект статинов, он, по своему патогенетическому содержанию, скорее напоминает патогенез, характерный для сахарного диабета первого типа, то есть уменьшение общего количества бета-клеток у таких пациентов, чем повышение инсулиновой резистенции, как это наблюдается у пациентов с диабетом второго типа. Но это, как я говорю, очень предварительные данные. С большой осторожностью можно судить. Однако я говорю об этом, для того чтобы в конце, когда мы обсудим ваше отношение к клинической задаче, которая была поставлена, принять необходимое решение.
Итак, длительный прием статинов все-таки повышает риск развития диабета. Пациенты, старше 65 лет, наиболее предрасположены к этому нежелательному эффекту статинов. В основе диабетогенного действия статинов наиболее вероятной причиной служит дисфункция и апаптов бета-клеток, а следовательно, снижение их общей массы, нежели снижение чувствительности к инсулину.
Благоприятное соотношение между кардиоваскулярной пользой терапии статинами и риском развития диабета, девять к одному, подтверждает современную тактику назначения статинов в популяциях высокого риска.
У пациентов с низким риском сердечно-сосудистых заболеваний, в особенности у лиц, старше 65 лет, риск развития диабета должен быть включен в список факторов, требующих размышления при решении вопроса о начале терапии статинами.
И мы возвращаемся к нашей задаче. Я спрашиваю участников, которые сидят рядом со мной, Ольгу Николаевну, Оксану Михайловну, что бы вы порекомендовали этому пациенту — отменить Мертенил, уменьшить дозу Мертенила или продолжить терапию Мертенилом с добавлением Метформина? Ольга Николаевна, какая ваша точка зрения?
Ольга Николаевна Корнеева, кандидат медицинских наук:
— Пациент страдает ишемической болезнью сердца, и он обязан получить статины. Тем более 4,3 — общий холестерин и 2,5 — липопротеиды низкой плотности — это не целевые значения для данного пациента. Общий холестерин должен быть менее 4, а липопротеиды низкой плотности, по последним рекомендациям, — менее 1,8. То есть Розувастатин он должен получать и дальше, я даже поставила бы тут вопрос, 10 миллиграмм — достаточная ли это доза для него, так как он не достиг целевых значений. И не хватает клинических данных. Может быть, пациент страдает ожирением, и то, что он пришел, скажем так, к сахарному диабету, или к повышению уровня глюкозы, — может быть, это закономерное следствие его ожирения и инсулинорезистентности. Я бы статины отменять не стала такому пациенту.
Ивашкин В.Т.:
— То есть вы в той же дозе продолжали бы рекомендовать прием статинов?
Корнеева О.Н.:
— В той же дозе. Возможно, более жесткие диетические мероприятия, возможно, даже увеличение дозы. Целевых значений пациент не достиг пока.
Ивашкин В.Т.:
— Хорошо. Оксана Михайловна, ваша точка зрения.
Драпкина О.М.:
— Владимир Трофимович, я считаю, что этому пациенту надо продолжить прием Мертенила. Во-первых, уже есть хороший эффект. Этот пациент, скорее всего, очень высокого риска, потому что написано, что у него стенокардия напряжения, то есть уже есть сердечнососудистое заболевание. И, в общем-то, целевое значение ЛПНП — это 1,8, а у него сейчас 2,5. Это тоже хорошее значение. Например, американские рекомендации считают, что мы сами можем решить, даже для пациентов очень высокого риска, — 1,8 или 2,5. Дозу Мертенила увеличивать я бы не стала, оставила бы 10 миллиграмм. И продолжила бы контроль за уровнем глюкозы в крови и за уровнем гликозилированного гемоглобина. В этом возрасте такие изменения могут быть вызваны очень разными причинами. Это может быть и погрешность в диете, это может быть, например, передозировка или применение диуретиков.
Ивашкин В.Т.:
— Хорошо, я усложню задачу. У пациента…
Драпкина О.М.:
— Диуретики он принимает?
Ивашкин В.Т.:
— Вы мне не задавайте эти вопросы, я знаю столько же, сколько и вы. Давайте представим себе, что уровень глюкозы у него повысился не до восьми, а до 11 миллимоль. Давайте усложним задачу. То есть точно сахарный диабет. В этих условиях как вы будете себя вести?
Драпкина О.М.:
— В этих условиях… Пациенты с сахарным диабетом умирают от сердечно-сосудистых заболеваний. Сейчас сахарный диабет — это эквивалент стенокардии, и рассматривается как тяжелое именно сердечно-сосудистое заболевание. Если говорить о снижении риска, то здесь есть основные группы препаратов: антиагреганты, бета-блокаторы, статины и ингибиторы…
Ивашкин В.Т.:
— Вы обе как-то обошли Метформин. Все-таки какое ваше отношение в этой ситуации к Метформину?
Драпк